بیماران سرپایی کووید-19: درمان اولیه خطرسنجی شده به وسیله ی روی بعلاوه دوز کم هیدروکسی کلروکین و آزیترومایسین: یک مطالعه مجموعه موارد گذشته نگر
هدف از این مطالعه شرح نتایج بیماران مبتلا به بیماری کورونا ویروس 2019، (کووید-19) در شرایط غیربستری بعد از درمان اولیه با روی، دوز کم هیدروکسی کلروکین و آزیترومایسین (درمان سهگانه) بسته به طبقهبندی ریسک است. این پژوهش، یک مطالعه مجموعه کیس گذشتهنگر در طبابت پزشکان عمومی است. در کل 141 بیمار کووید-19 دارای عفونت تایید شده آزمایشگاهی، با کوروناویروس سندرم تنفسی حاد شدید 2 (SARS-CoV-2) در سال 2020 شرکت داده شدند. معیارهای اصلی بررسی پیامد، شامل تصمیم درمانی خطرسنجیشده و نرخ بستری و مرگ ناشی از هرعلت بود. میانه 4 روز (محدوده بین چارکی (IQR) بین 3 تا 6 روز؛ موجود برای n=66/141 بیمار) بعد از شروع نشانهها، 141 بیمار (میانه سنی 58 سال، IQR بین 40 تا 67 سال، 73.0% مرد) نسخه درمان سهگانه بهمدت 5 روز دریافت کردند. دادههای مرجع عمومی مستقل از 337 بیمار کووید-19 تایید شده در همان جامعه، به عنوان کنترلهای درمان نشده استفاده شدند. از 141 بیمار درمان شده، 4 مورد (2.8%) بستری شدند، که بهطورمعنیداری (P<0.001) کمتر از 58 (15.4%) بیمار بستری از 377 بیمار بدون درمان بود (نسبت شانس (OR)=0.16؛ 95%CI بین 0.06 تا 0.5). یک بیمار (0.7%) در گروه درمان و 13 بیمار در گروه درمان نشده (3.4%) جان خود را ازدست دادند (OR=0.2؛ 95%CI بین 0.03 تا 1.5؛ p=0.12). هیچ عوارض جانبی قلبی مشاهده نشد. درمان مبتنیبر طبقهبندی ریسک بیماران غیربستری کووید-19 در سریعترین زمان ممکن بعد از شروع نشانهها، با استفاده از درمان سهگانه شامل ترکیبی از روی با دوز کم هیدروکسی کلروکین بهطور معنیداری با بستری شدنهای کمتر مرتبط بود.
- مقدمه
در دسامبر سال 2019، کوروناویروس جدید سندرم حاد تنفس شدید 2 (SARS-CoV-2) به صورت یک شیوع در ووهان، چین آغاز شد. این کوروناویروس به سرعت به صورت پاندمی در سراسر جهان پخش شد، و باعث ایجاد پنومونی بیماری کوروناویروس 19 (کووید-19)، سندرم دیسترس تنفسی حاد (ARDS)، آسیب قلبی، آسیب کبدی و کلیوی، ترومبوز، و مرگ میشود.
تا ژوئن سال 2020، تشخیص و درمان کووید-19 تقریبا منحصرات از چشمانداز بستری ازجمله، بستری در مراقبتهای ویژه با تهویه مکانیکی بررسی شده بود. فقط یک مطالعه، ویژگیها و نتایج سلامت کلیدی بیماران دارای تشخیص کووید-19 را درشرایط غیربستری شرح داده است. این مساله تعجب آور است زیرا اغلب پشکان، مراقبت اولیه نخست بیماران کووید-19 را میبینند. بنابراین، میتوانند نقش مهمی درتشخیص، درمان و مدیریت زودهنگام پیشرفت بیماری و پخش ویروس ایفا نمایند. این فرض با اصل استقراریافته در پزشکی، مبنیبر این که سرعت ریشه کنی با نتایج عفونتهای تهدید کننده زندگی مرتبط است پشتیبانی میشود.
فاز بالینی اولیه کووید-19 تاکنون تمرکز پژوهشهای چندانی نبوده است، اگرچه بهنظر زمان درمان ضدویروسی اهمیت دارد. پنجره بهینه مداخلات درمانی بهنظر قبلاز پخش عفونتی از دستگاه تنفسی فوقانی به تحتانی، و قبلاز ایجاد واکنشهای التهابی شدید است. بنابراین، تشخیص و درمان بیماران غیر بستری کووید-19 در سریعترین زمان ممکن، حتی صرفا براساس تشخص بالینی، یک مرحله مهم دستکم گرفته شده؛ برای کاهش سرعت یا حتی متوقف کردن کارآمدتر پاندمی است. براساس اصول کاربرد بالینی درمانهای ضدویروسی، که درمورد ویروس آنفلوآنزا A نشان داده شده است، درمانهای ضدویروسی باید در اوایل سیرعفونت استفاده شوند.
بهدلیل نبود واکسن یا درمانهای ویژه SARS-CoV-2، کاربرد پیشنهادی داروهای ضدویروسی دیگر یک ملاحظه عملی معتبر است. یکیاز بحث برانگیزترین داروها درطول پاندمی کنونی SARS-CoV-2 داروی ضد مالاریای بهخوبی شناخته شده خوراکی هیدروکسی کلروکین (HCQ) است که بهطور روتین، در درمان بیماریهای خودایمن همچون آرتریت روماتوئید و لوپوس اریتماتوس سیستمیک (SLE) استفاده میشود. HCQ درحال حاضر بهعنوان داروی ضروری برای SLE توسط سازمان بهداشت جهانی لیست شده است. HCQ با بیش از 5.6 میلیون نسخه در ایالاتمتحده، 128مین داروی تجویز شده در سال 2017 بوده است. درعین حال، اولین مطالعه مشاهداتی که تاثیرات درمان سودمند HCQ به صورت مونوتراپی یا در ترکیب با آنتیبیوتیک آزیترومایسین را نتیجه گرفت؛ فقط چند هفته بعد از شروع شیوع SARS-CoV-2 گزارش شد. همه مطالعاتی که از HCQ استفاده کردند و نتایج نسبتا متناقضی داشتند، در بیماران بستری و اغلب مریضتر بودهاند و یک مقاله اخیرا رد شده است. تا ژوئن سال 2020، هیچ مطالعهای روی بیماران غیربستری کووید-19 به درمان با HCQ در مراحل اولیه بیماری نپرداخته است.
تاثیرات ضدویروسی HCQ بهخوبی مستند شده است. همچنین مشخص شده که کلروکین و احتمالا HCQ، دارای ویژگیهای یونوفور (ionophore) روی میباشند، که غلظت درونسلولی روی را افزایش میدهد. خود روی قادربه مهار فعالیت RNA پلیمراز وابسته به RNA کوروناویروس (RdRp) است. این فرضیه مطرح شده، که ممکن است روی کارآیی HCQ در درمان بیماران کووید-19 را افزایش دهد. اولین نتایج کارآزمایی بالینی در تایید این فرضیه اخیرا پیش چاپ شدهاند. با این وجود، مطالعات بسیار انجام شده با مونوتراپی یا ترکیب HCQ با آنتیبیوتیک، آزیترومایسین تاکنون نتیجهبخش نبودهاند. در همه این مطالعات، HCQ بعد از 5 روز از شروع نشانهها زمانی استفاده شد، زمانی که بیماران بستری به احتمال زیاد به مرحله II یا III بیماری رسیده بودند. صرفنظر از تاثیرات ضدویروسی تعیین شده، روی و ای که بسیاری بیماران کووید-19 بسته به همایندیهای مرضی و درمانهای دارویی مستعد کمبود روی هستند، هیچکدام از این مطالعات شامل استفاده از مکمل روی به صورت درمان ترکیبی نبودند.
این مطالعه اولین مجموعه موارد گذشتهنگر بیماران غیر بستری کووید-19 است؛ که به منظور نشان دادن موارد زیر انجام شد: آیا یک طبقهبندی ریسک سرپایی ساده، امکان تصمیمگیری درمانی سریع در مدت کوتاهی بعداز شروع نشانهها را فراهم میکند؛ و آیا درمان سهگانه پنج روزه با روی، دوز کم HVQ، و آزیترومایسین قادربه کاهش تعداد بستری و مرگ در مقایسه با دادههای مرجع عمومی مرتبط بیماران درمان نشده میباشد.
- روشها
2.1 شرایط
این مجموعه کیس گذشتهنگر دادههای بیماران غیربستری کووید-19، با عفونت SARS-CoV-2 تایید و درمان شده در ایالاتنیویورک ایالاتمتحده، در خلال 18 مارس سال 2020، و 14 می سال 2020 را آنالیز میکند. نتیجه بیماران درمان شده با درمان سهگانه مشخص شده، با دادههای مرجع عمومی بیماران همان جامعه که تحت این درمان نبودند مقایسه شد.
2.2 تایید تشخیص کووید-19
تشخیص کووید-19 درصورتی تایید شد که بیمار با PCR نمونه سوآپ نازال یا فارنژیال مثبت تشخیص داده میشد؛ (بیشتر تستها توسط Roche, Basel, Switzerland؛ 99.1% حساسیت و 99.7% اختصاصیت؛ بقیه تستها: DiaSorin 500 نسخه بر میلیلیتر؛ Thermo Fisher 10 اکی والان نسخه ژنومی / واکنش؛ Seegene 1250 نسخه بر میلیلیتر؛ Hologic: TCID50/ml: 1*10^-2) یا بهصورت گذشتهنگر با تست آشکارسازی IgG، (DiaSorin: حساسیت 97.6% (بیشتر مساوی 15 روز بعد از تشخیص)، اختصاصیت 99.2%؛ Diazyme: حساست 91.2%، اختصاصیت 97.3%) تایید شد. فقط بیمارانی که گزارش نتیجه تست مثبت داشتند در آنالیز گنجانده شدند. سنجشهای PCR تحت نظارت سازمان غذا و داروی ایالاتمتحده (FDA) بدون دادههای حساسیت/اختصاصیت بالینی، به دلیل ماهیت اورژانسی پاندمی انجام شدند. فقط یک تست مثبت برای گنجاندن بیمار در آنالیز گذشتهنگر کافی بود.
2.3 بیماران
بیماران غیربستری کووید-19 متوالی با سن بالای 18 سال، در زمان تشخیص در آنالیز بهعنوان گروه درمان درنظر گرفته شدند. همه بیماران سفیدپوست بودند. بیماران فقط درصورتی نسخه درمان سهگانه را دریافت کردند که یکیاز الزامات طبقهبندی ریسک زیررا درطول مشاوره پزشکی در مطب یا تلفنی برآورده کرده باشند: گروه A، سن بالای 60 سال با یا بدون نشانههای بالینی؛ گروه B، سن 60 ساله و کمتر و تنگی نفس (SOB)؛ یا گروه C سن 60 ساله و کمتر، دارای نشانههای بالینی و حداقل یکیاز همایندیهای زیر: هایپرتنشن، هایپرلیپیدمی، دیابت ملیتوس، چاقی (شاخص توده بدنی 30 یا بیشتر کیلوگرم بر مترمربع)، بیماری قلبیعروقی، نارسایی قلبی، سابقه سکته مغزی، سابقه ترومبوز ورید عمقی یا امبولیسم ریوی، آسم، بیماری ریوی انسدادی مزمن (COPD)، سایر بیماریهای ریوی، بیماری کلیه، بیماری کبدی، بیماری خودایمن یا سابقه سرطان. زنان باردار نیز درصورت وجود در این گروه قرار گرفتند.
بیماران کووید-19 تایید شده بهصورت آزمایشگاهی همان جامعه که با درمان سهگانه شرح داده شده، درمان نشده بودند و دادههای مرتبط آنها، گروه کنترل درمان نشده را تشکیل داد؛ که شامل بیماران کم ریسک و پر ریسک بودند (دادههای مرجع عمومی).
2.4 رویکرد و درمان
دادههای بیماران درمان شده از پروندههای سلامت الکترونیک سال 2020 جمع آوری شدند. ویژگیهای دموگرافیک گزارش شده توسط بیمار و سابقه پزشکی فعلی هایپرتنشن، هایپرلیپیدمی، دیابت ملیتوس، چاقی، بیماری قلبیعروقی، نارسایی قلبی، سکته مغزی، آسم، COPD، سایر بیماریهای ریوی، بیماری کلیوی، بیماری کبدی، بیماری خودایمن، سابقه سرطان، بیماری تیروئید، اختلال روانشناختی، یا بارداری جمعآوری شدند.
وجود نشانههای بالینی زیردر بیماران درمان شده مستند شد: سرفه/سرفه خشک، تب، SOB، تغییر حس بویایی یا چشایی یا ازبین رفتن آنها، گلودرد، سردرد، آبریزش بینی/رینوره شفاف، احتقان سینوس، اسهال/استفراغ، نشانههای سرماخوردگی، احساس مریضی، ضعف، و درد در بخش پایین پشت. درصورت گزارش تعداد روزهای شروع نشانهها نیز مستند شد.
علائم حیاتی زیر درصورت وجود جمعآوری و مستند شدند: ضربان قلب (در دقیقه)، نرخ تنفسی (در دقیقه)، فشار خون سیستولی و دیاستولی (میلیمتر جیوه)، دمای بدن (درجه سانتیگراد)، اشباع اکسیژن اندازهگیری شده با پالس اکسیمتری (O2%)، وزن بدن (کیلوگرم) و/یا BMI.
داروهای همزمان اصلی براساس نسخههای مراقبت اولیه فعال در زمان تشخیص مشخص، و به صورت متغیرهای دستهای شامل بتا-بلوکرها، مهارکنندههای آنزیم مبدل آنژیوتنسن، آنتاگونیستهای آنژیوتنسین 2، بلوکه کنندههای کانال کلسیم، هیدروکلروتیازید، استاتینها، برونکودیلاتورها، ضددیابتها، و انسولین طبقهبندی شدند.
فقط بیماران کوود-19 تشخیص داده شدهای که الزامات طبقهبندی ریسک تعریف شده گروه A، B، و C را برآورده نمودند نسخه درمان سهگانه زیر را برای 5 روز متوالی، بعلاوه مراقبت حمایتی استاندارد دریافت کردند: روی سولفات (کپسول 220 میلیگرمی یکباردر روز، حاوی 50 میلیگرم روی عنصری)؛ HCQ (200 میلیگرم دوباردر روز)؛ و آزیترومایسین (500 میلیگرم یکباردر روز). هیچ دوز لودینگی استفاده نشد. بیمارانی که الزامات طبقهبندی ریسک را برآورده نکردند، استاندارد مراقبتی درمان عفونتهای شایع دستگاه تنفسی فوقانی را دریافت نمودند. بیماران درصورت داشتن منع مصرفهای شناخته شده همچون طویل شدن QT، رتینوپاتی یا کمبود گلوکز-6-فسفات دهیدروژناز با HCQ درمان نشدند. بهطور معمول و براساس بهترین اقدامات ممکن، بیماران از عوارض جانبی احتمالی مرتبط با دارو آگاه شدند. رخدادهای گزارش شده؛ درصورت وجود مستند شدند.
انتخاب مکمل روی و داروها، دوز، و ترکیب استفاده شده براساس دستورالعملهای درمانی، گزارشات مثبت از سایر کشورها همچون کرهجنوبی، اولین شواهد بالینی ظاهر شده، و اعلام پزشکان درمانگر بود.
2.5 نتایج
دو نتیجه مطالعه شد: بستری به دلیل کووید-19 در بیمارستان و مرگ ناشی از هرعلت درطول زمان فالوآپ 28 روزه، در هر دو گروه درمان شده و کنترل درمان نشده (مرجع عمومی). نتیجه بیماران کووید-19 گروه کنترل بدون درمان، توسط نهاد بهداشتی مسئول، گزارش گردید.
2.6 آنالیزهای آماری
فقط بیماران گروه درمان که الزامات طبقهبندی ریسک تعریف شده را برآورده کردند و آنهایی که حداقل یک نسخه برای HCQ با یا بدون روی به مدت 5 روز دریافت کردند در آنالیز گذشتهنگر گنجانده شده؛ و براساس آن طبقهبندی شدند. اگر پرونده سلامت الکترونیک بیمار شامل اطلاعاتی درباره ویژگیهای بالینی نبود، فرض شد که این ویژگیها وجود نداشته است. درگروه دادههای مرجع عمومی، فقط بیماران کووید-19 تایید شدهای که در شرایط عمومی مربوطه با درمان سهگانه درمان نشده بودند، درآنالیز گنجانده شدند. برای این گروه کنترل درمان نشده، فقط دادههای نتیجه برای بستری شدن و مرگ ناشی از همه علل موجود بودند؛ و برای مقایسه آماری با گروه درمان استفاده شدند.
محاسبات اندازه نمونه انجام نشد. آمار توصیفی بهصورت میانه و محدوده بین چارکی (IQR) برای متغیرهای پیوسته و بهصورت درصد فروانی برای متغیرهای دستهای ارائه شد. برای مقایسه با نتایج سایرمطالعات، میانگین و انحراف معیار درصورت نیاز محاسبه شدند. نرمال بودن توزیع متغیرهای پیوسته با آزمون شاپیرو-ویلک ارزیابی شد. آزمون student’s t دو دنبالهای برای آنالیز پارامتری، و آزمون Wilcoxon signed-rank برای آنالیز دادههای غیر پارامتری استفاده شدند. برای محاسبه همبستگی، ضریب همبستگی point-biserial درصورت دوجزئی بودن یک متغیر استفاده شد. ارتباطات بین دو متغیر دستهای با آزمون X2 محاسبه شد. نسبت شانس (OR) برای مقایسه نتیجه گروه درمان با گروه کنترل درمان نشده، محاسبه شد. مقدار آلفا 0.05 سطح معنیدار درنظر گرفته شد. دادهها بااستفاده از مایکروسافت اکسل برای Microsoft 365 MSO (32 بیت)، Excel add-on Real Statistics، SigmaStat 4، و Sigma Plot 14.0 آنالیز شدند.
2.7 تایید مطالعه
مطالعه توسط هیئت بررسی سازمانی غرب تایید و با شماره 45 CFR § 46.104(d)(4). Ref. number: D4-Excemption-Zelenko (06-16-2020) ثبت شد. آنالیز با دادههای بیمار بدون هویت، براساس قانون حسابرسی و قابلیت حمل بیمه سلامت ایالتمتحده (HIPAA)، انجام شد. بههمین دلیل، تاریخ و محل دقیق در این مطالعه ذکر نشده است.
- نتایج
3.1 بیماران
مطابق با دادههای مرجع عمومی موجود، 712 بیمار کووید-19 با SARS-CoV-2 تایید شده با PCR برای جامعه مربوطه در بازه زمانی آنالیز گزارش شد. از بین 712 بیمار، 335 مورد بهصورت غیربستری در شرایط عمومی مراجعه کرده، و 127 مورد با درمان ترکیبی سهگانه درمان شدند. از این 127 بیمار، 104 مورد معیارهای طبقهبندی ریسک را داشته و درآنالیز گنجانده شدند (جدول 1). از 335 بیمار، 208 مورد معیارهای طبقهبندی ریسک تعریف شده را نداشتند؛ و با استاندارد مراقبتی درمان و در خانه ریکاوری شدند. عفونت SARS-CoV-2 37 بیمار دیگر که بهصورت بالینی با کووید-19 تشخیص داده بودند، معیارهای طبقهبندی ریسک را برآورده کرده و آنهایی که با درمان سهگانه درمان شده بودند در ادامه با تست IgG تایید شدند (جدول 1). این بیماران در آنالیز گنجانده شده و در کل 141 بیمار آنالیز شدند، که همگی عفونت تایید شده با PCR یا تست IgG داشتند. هیچکدام از این بیماران درطول فالوآپ ازدست نرفتند. نتیجه 377 بیمار کووید-19 دارای تست مثبت، اما بدون درمان بهعنوان مرجع عمومی عمل کرد (شکل 1). آنالیز 141 بیمار درگروه درمان نشان داد که همه این بیماران (100%) نسخه HCQ، 136 بیمار (95.5%) روی سولفات، و 133 بیمار (94.3%) آزیترومایسین دریافت کردند، درحالی که یک بیمار (0.7%) بهجای آن دوکسی سایکلین دریافت کرد. بهجای درمان سهگانه، 1 بیمار (0.7%) گروه درمان فقط HCQ، 7 بیمار (5.0%) HCQ و روز، و 4 بیمار (2.8%) HCQ و آزیترومایسین دریافت کردند.
3.2 مشخصات پایه بیماران
جدول 2، ویژگیهای دموگرافیک و بالینی پایه همه 141 بیمار گروه درمان و گروههای طبقهبندی ریسک A، B، و C را نشان میدهد. از 141 بیمار، 69 بیمار (48.9%) در گروه A، 48 بیمار (34.%) در گروه B، و 24 بیمار (17.0%) در گروه C بودند. محدوده سنی 18 تا 80 سال و میانه سنی 58 سال بود (IQR بین 40 تا 67 سال). میانه سنی بیماران گروه A، B، و C به ترتیب 67، 39، و 45 سال بود. درکل 103 بیمار (73.0%) مرد بودند و نسبت مرد به زن 2.71 بود. شایعترین همایندیها شامل: هایپرتنشن (28%)، چاقی (28%)، هایپرلیپیدمی (23%)، و دیابت ملیتوس (18%) بودند، درحالی که همایندیهای با شیوع کمتر بیماری کبدی (2%)، نارسایی قلبی (1%)، و سکته مغزی (1%) بودند. یک بیمار (0.7%) در زمان آغاز درمان، باردار بود. همبستگی مثبت و معنیداری بین سن و هایپرتنشن (r = 0.3309, P = 0.001)، هایپرلیپیدمی (r = 0.26306, P < 0.001)، و بیماری قلبیعروقی (r = 0.16757, P < 0.05) وجود داشت، درحالی که آسم همبستگی منفی با سن داشت (r = –0.30867, P < 0.001.
میانه زمان بین شروع نشانههای بالینی و مشاوره پزشکی 4 روز بود (IQR بین 3 تا 6 روز؛ برای 141/66 بیمار موجود بود؛ میانگین 2.7 -/+ 4.8 روز) (جدول 3). هیچ همبستگی معنیداری بین سن و روزهای سپری شده از زمان شروع نشانههای بالینی تا مشاوره وجود نداشت (P>0.05). روزهای سپری شده از شروع نشانهها، تا مشاوره بین گروهها تفاوت معنیداری نداشت (P>0.05).
شایعترین نشانههای بالینی شامل: سرفه (87.2%)، تب (77.3%)، SOB (46.1%)، و تغییر در حس بویایی یا چشایی یا ازدست دادن آن (30%) بودند، درحالی که نشانههای بالینی با کمتری شیوع شامل احتقان سینوس (16%)، اسهال/استفراغ (5%) و درد بخش پایینی پست (3%) بودند. جدول 4 نشانههای همه بیماران را که به گروههای A، B، و C طبقه بندی شدهاند، نشان میدهد. همبستگی منفی معنیداری بین سن و تغییرات حس چشایی یا بویایی وجود داشت (r = –0.43, P < 0.001). هیچ بیماری تشخیص بالینی پنومونی نداشت.
بسیاری بیماران درطول بحران کووید-19 با مراقبتهای عمومی ازطریق تلفن مشاوره داشتند؛ و بنابراین علائم حیاتی برای همه بیماران دردسترس نبود. بیشتر بیماران مقادیر ضربان قلب (63%) و پالس اکسیمتری (60%) داشتند. علائم حیاتی بین گروههای طبقهبندی ریسک تفاوت معنیداری نداشت، (P>0.05) و تنها استثنا فشارخون سیستولی گروههای A و B بود (P<0.05).
جدول 6 مهمترین داروهای همزمان را خلاصه میکند. از بین این بیماران، 16% مهارکننده آنزیم مبدل آنژیوتنسین، آنتاگونیستهای آنژیوتنسین 2، هیدروکلروتیازید، یا ترکیبیاز آنها را مصرف میکردند. رایجترین درمانهای بلندمدت در زمان تشخیص کووید-19، استاتینها (20%)، بتا-بلوکرها (12%)، و انسولین (18%) بودند. تعداد کمی از بیماران نسخههای طولانیمدت کورتیکواستروید خوراکی (9%) برای کوموربیدیتیهایی همچون آسم یا بیماریهای خودایمن داشتند، و 2 بیمار (2.1%) به دلیل عفونت ثانویه (superinfection) یک آنتیبیوتیک دیگر (لووفلوکساسین) دریافت کردند.
3.3 بستری شدن و مرگ ناشی از هرعلت
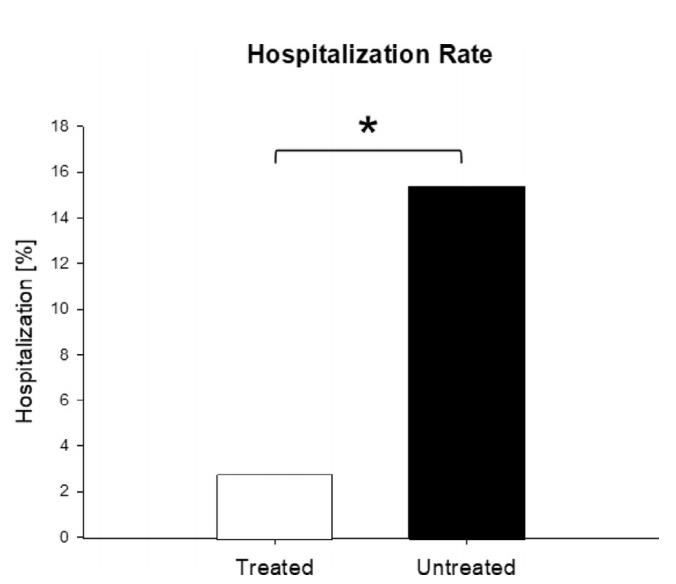
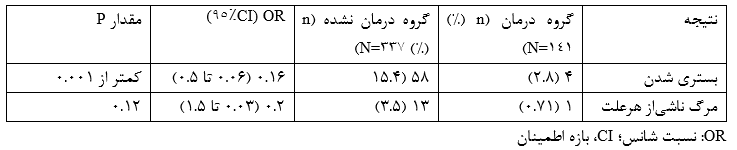
درگروه درمان، 4 بیمار (2.8%) از 141 بیمار بستری شدند، که بهطور معنیداری کمتراز 58 بیمار (15.4%) از 337 بیمار گروه کنترل بود (شکل 2) (OR=0.16، 95%CI بین 0.06 تا 0.5؛ p<0.001) (جدول 7؛ شکل 3). بنابراین، شانس بستری شدن بیماران درمان شده 84%، کمتراز بیماران کنترل بود. همه بیماران بستری مرد و یکی در دهه 20 و دو مورد در دهه چهال و یک مورد در دهه هفتاد زندگی بودند. سه بیمار (75%) از چهار بیمار بستری به گروه طبقهبندی ریسک B، و یکی (25%) به گروه A تعلق داشت. همه بیماران (100%) درزمان مشاوره SOB گزارش کردند. میانه زمان، از شروع نشانهها تا مشاوره 4 روز بود. درگروه درمان، یک بیمار فقط 1 روز در بیمارستان ماند، دو بیمار دیگر بعدازعلاج ترخیص شده و یک بیمار فوت کرد (پایین را ببینید). هیچ بیماری به ونتیلاتور وصل نشد.
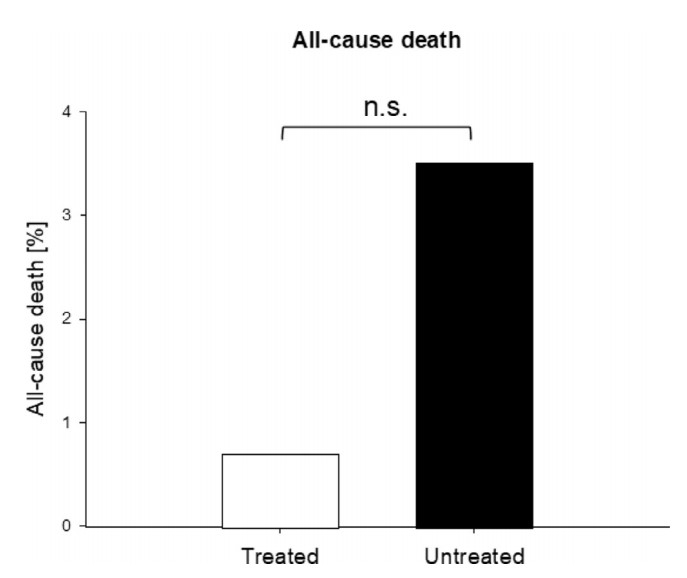
از 141 بیمار، 1 بیمار (0.7%) درگروه درمان A، بعد از بستری شدن فوت کرد. این بیمار سابقه سرطان داشت؛ و قبلاز بستری فقط یک دوز درمان سهگانه دریافت کرد. بیماران بیشتری (377/13؛ 3.4%) درگروه کنترل جان خود را ازدست دادند (شکل 4) (OR=0.2؛ 95CI بین 0.03 تا 1.5) (جدول 7؛ شکل 3). اگرچه شانس مرگ ناشیاز هرعلت در بیماران درمان شده 80% کمتراز بیماران کنترل بود، این تفاوت به معنیداری آماری نرسید (p=0.12).
همه بیماران گروه درمان با نتیجه بالینی بستری شدن یا مرگ ناشیاز هرعلت، نسخه درمان سهگانه کامل شامل روی، دوز کم HCQ، و آزیترومایسین دریافت کردند.
نتیجه سهگروه طبقهبندی ریسک مختلف، (A، B، و C) تفاوت معنیداری نداشت.
208 بیمار که الزامات طبقهبندی ریسک را نداشته؛ و با درمان سهگانه درمان نشدند، در خانه و بدون بستری در بیمارستان یا مرگ ریکاوری شدند.
3.4 ایمنی
بهطورکلی، درمان سهگانه بهخوبی تحمل شد. بعداز آغاز درمان در 141 بیمار، 30 بیمار (21.3%) ضعف، 20 بیمار (14.2%) تهوع، 15 بیمار (10.6%) اسهال، و 2 بیمار (1.4%) راش گزارش کردند (جدول 8). هیچ بیماری تپش قلب یا هرگونه عوارض جانبی قلبی را گزارش نکرد.
- بحث
این پژوهش اولین مطالعه مجموعه کیس گذشتهنگر بیماران غیربستری کووید-19 درشرایط مراقبتهای اولیه است؛ که درمان طبقهبندی ریسک شده بعداز شروع نشانههای بالینی، با درمان سهگانه روی، HCQ با دوز کم، و آزیترومایسین را نشان میدهد که با کاهش معنیدار بستری شده؛ (OR=0.16؛ p<0.001) درمقایسه با بیماران کنترل (دادههای مرجع عمومی) همان جامعه مرتبط بود. براساس طبقه بندی ریسک انجام شده، شیوع همایندهای هایپرتنشن، هایپرلیپیدمی و دیابت ملیتوس در گروه A بیشترین مقدار بود (بالای 60 سال و دارای نشانههای بالینی)، آسم و سایر بیماریهای ریه درگروه B بیشتر بودند (60 ساله و کمتر و SOB)، و چاقی و بیماریهای خودایمنی درگروه C بیشتر بودند (کمتراز 60 سال، نشانههای بالینی و همایندهای تعیین شده). شایعترین نشانههای این بیماران کووید-19 سرفه و سپس تب بود، درحالی که میانه دمای بدن درمحدوده نرمال بود. تقریبا 50% بیماران درمان شده و طبقهبندی ریسک شده از SOB رنج میبردند، درحالی که تعداد تنفس دردقیقه و اشباع اکسیژن خون درمحدوده نرمال بود. میانه زمانی شروع نشانهها تا اولین مشاوره پزشکی 4 روز (IQR بین 3 تا 6 روز) بود. تقریبا 16% بیماران، درمانهای همزمان مرتبط با کمبود روی همچون داروهای آنتیهایپرتنشن دریافت میکردند. هیچ بیماری هیچ رخداد نامطلوب شدید شناخته شدهای که درطول درمان، یا فالوآپ مرتبط با دارو درنظر گرفته شود تجربه نکرد.
تعداد فزاینده گزارشات شواهدی از اثربخشی یا عدماثربخشی طیفی از درمانهای دارویی کووید-19 فراهم میکنند. بنابراین، یک مقاله مروری سیستماتیک و متاآنالیز شبکه برای ارزیابی قابلیت اعتماد و صحت شواهد منتشر شد، که از رویکرد ارزیابی، توسعه، و ارزیابی توصیهها (GRADE) استفاده میکند. براساس جدیترین بهروزرسانی در 21 جولای سال 2020، محققان نتیجه گرفتند که گلوکوکورتیکوئیدها، احتمالا مورتالیته و تهویه مکانیکی را نسبت به مراقبتهای استاندارد در بیماران کووید-19 کاهش میدهند. با این حال، اثربخشی بیشتر مداخلات هنوز قطعی نیست، زیرا بیشتر کارآزماییهای کنترل شده تصادفی انجام شده تا بهاکنون کوچک بوده، و محدودیتهای مهم مطالعاتی داشتند.
یک متاآنالیز دیگر روی اثربخشی مشتقات کلروکین دردرمان کووید-19 پرداخت. محققان نتیجهگرفتند که مشتقات کلروکین در بهبود نتایج بالینی و ویروسی کارآمد هستند؛ و قادربه کاهش 3 برابری مورتالیته در بیماران مبتلا به کووید-19 میباشند. آنها نتیجهگرفتند که دادههای بزرگ فاقد تعاریف درمانی پایه هستند و تحت تضاد منافع قرار دارند. در زمان ثبت این مقاله، فقط یک مطالعه بررسی شده نتایج سلامتی کلیدی بیماران کووید-19 تشخیص داده شده، در شرایط مراقبتهای اولیه را آنالیز کرده است. بهدلیل شکاف موجود در دادهها، ارزش این مطالعه چند برابر است. این مطالعه بیشتر توصیههای مورد نیاز برای طبقهبندی ریسک و رژیم درمانی بهمنظور جلوگیریاز بستری شدن و مرگ بیماران کووید-19 را فراهم میکند. تشخیص کووید-19، در همه بیماران این آنالیز با PCR یا تست IgG تایید شد، درحالی که در یک مطالعه اخیر کمتر از 3% تشخیص تایید شده با تستهای آزمایشگاهی داشتند. شروع هرچه سریعتر درمان سهگانه بعداز شروع نشانهها، بهمنظور موفقیت درمان اهمیت دارد؛ زیرا بار ویروسی SARS-CoV-2 بهنظر در روزهای 5 تا 6 بعداز شروع نشانهها به اوج میرسد و کیسهای شدید بعداز فقط 8 تا 9 روز به ARDS پیشرفت میکنند. درمان ضدویروسی اولیه یک پروتکل استقرار یافته برای مدیریت پیشرفت شدید بیماری است، که مثلا بامطالعه شاهد-موردی تجمعی درطول پاندمی آنفلوآنزای H1N1 سال 2009، در کانادا نشان داده شد. در بیماران درمعرض ریسک زیاد پیشرفت بیماریهای ویروسی شدید، توصیه میشود درمان ضدویروسی در سریعترین زمان ممکن آغاز شود. درمان زودهنگام برای کاهش کارآمد بار ویروسی SARS-CoV-2 بسیار اهمیت دارد؛ و این مساله نقش مداخلات زودهنگام توسط پزشک مراقبت اولیه را نشان میدهد.
یکیدیگر از نقاط قوت این رویکرد، طبقهبندی ساده ریسک بیماران غیربستری نشانهدار برای تعیین نیازبه درمان است، استراتژی که هنوز در مراقبتهای اولیه کووید-19 استفاده نشده است؛ اما بهطور روتین درمراقبت اولیه سایر بیماریها اجرا میشود. فرضهای زمینهای طبقهبندی ریسک استفاده شده دراین شرایط، باسایر توصیهها متفاوت هستند. در اینجا، ریسک زیاد طبقهبندی شده براساس سن بهصورت سن بالای 60 سال (معمولا بالای 65 سال) تعریف شد، تا افزایش معمول بروز همایندیها در این گروه سنی را درنظر بگیرد. بیماران 60 ساله و کمتر دارای SOB، حتی بدون کاهش مقادیر پالس اکسیمتری، درمان شدند؛ زیرا فرض میشود که ویروس احتمالا از دستگاه تنفسی فوقانی به تحتانی پخش شده است. همچنین، بیماران 60 ساله و کمتر دارای نشانههای بالینی و کوموربیدیتیهای مرتبط با پیشآگهی نیز اینگونه رفتار شدند. بااستفاده از این رویکرد طبقهبندی ریسک، مراقبت مربوطه برای بیماران دارای احتمال زیاد بستری یا مرگ تغییر داده شد، تا اطمینان حاصل شود اصول پزشکی «اولویت با بیمار است» و «هیچ آسیبی نرسانید» حفظ میشوند. درنتیجه، 61.8% بیماران کووید-19 فقط با مراقبت استاندارد درمان شده و در خانه ریکاوری شدند، و فقط 37.9% نیاز به درمان با درمان سهگانه پیدا کردند.
پتانسیل ضدویروسی HCQ در in vitro و in vivo بهطور گسترده شرح داده شده است. HCQ نیمه عمر حذف بسیار طولاینی 32 روزه در پلاسما و 50 روزه درخون دارد. بنابراین، رویکرد درمانی محافظه کارانه است؛ و دوز آغازین همان دوز نگهدارنده است و مدتزمان درمان کوتاه و فقط 5 روز است، که محافظه کارانهتر از سایر توصیهها است. افزایش درونسلولی وابسته به HCQ در pH مستقیما با همانندسازی وابسته، به pH ویروس SARS-CoV-2 تداخل میکند. همچنین کلروکین و احتمالا HCQ ویژگیهای یک یونوفور روی را دارند، که باعث افزایش غلظت درونسلولی روی میشود. دوز روی عنصری، در این مطالعه مشابه با دوز قبلا مطالعه شد برای جلوگیری موفق از عفونت در سالمندان بود. تاثیرات ضدویروسی روی، روی انواع مختلف ویروسها در دهه اخیر نشان داده شده است. روی علاوهبر نقش بهعنوان محرک عمومی ایمنی ضدویروسی، بهطور اختصاصی RNA پلیمراز وابسته به RNA (RdRp) کورونا ویروس را مهار میکند. براساس ویژگیهای یونوفوری HCQ، این فرضیه مطرح شده که روی قادربه افزایش کارآیی HCQ در درمان بیماران کووید-19 است. علاوهبر این، روی باعث مهار سرین پروتئاز فورین میشود؛ فورین در سلولهای اندوتلیال، مونوسیتها/ماکروفاژها و سلولهای عضله صاف در پلاکهای آترواسکلروتیک انسانی بیان میشود، و بنابراین نقشمهم در عوارض قلبیعروقی شدید کووید-19 ایفا میکند. چون فورین مسئول پخش مناسبتر SARS-COV-2 درمقایسه با سایر بتاکوروناویروسها است و چون مهار فورین باعث حفاظت دربرابر عفونتهای وابسته به ویروس خاص میشود، ارزیابی نقش بالقوه روی در مهار این مسیر اهمیت دارد.
آزیترومایسین به این دلیل به رژیم درمانی اضافه شد که دادههای ابتدایی شواهدی از کارآیی بیشتر یا حذف همافزای ویروس همراه با فوق عفونت باکتریایی فراهم کردند. اگرچه، تاثیر ضدویروسی همافزا بین روی، HCQ، و آزیترومایسین وجود دارد، مکمل روی میتواند در پیامد جمعیتهای بیمار دارای سیر بالینی شدید، نعیینکننده باشد. کمبود روی، در تعداد زیادی از سالمندان سالم و بیماران دیابتی تایید شده است. علاوهبر این، مستند شده که داروهای آنتیهایپرتنشن همچون هیدروکلروتیازید، مهارکنندههای آنزیم مبدل آنژیوتنسین، و آنتاگونیستهای گیرنده آنژیوتنسین 2 میتوانند باعث افزایش دفع ادراری روی، و کمبود روی سیستمیک بعدی شوند. سن، کوموربیدیتیها، و داروهای همزمان مربوطه، بهخوبی با بیشتر بیماران کووید-19 با ریسک زیاد، ازجمله جمعیت خطرسنجیشدهی این آنالیز همراستا هستند. کمبود روی، دلیل عدم بهرهمندی برخی گروههای بیمار خاص از مونوتراپی HCQ را توضیح میدهد. درطول درمان 5 روزه با درمان سهگانه و درطول فالوآپ، هیچ رخداد نامطلوب شدیدی مشاهده نشد؛ و هیچ کیسی از آریتمی قلبی در این شرایط گزارش نشد، که با دادههای ایمنی موجود برای بیش از 30000 بیمار تطابق دارد.
همچون همه آنالیزهای گذشتهنگر، مطالعه ما نیز محدودیتهای خاص همچون عدم تصادفیسازی و کورسازی درمان را دارد. همچنین، فقط دادههای نتیجه گروه کنترل براساس مرجع عمومی موجود بودند؛ چون هیچ داده دیگری درباره ویژگیهای بیمار یا نشانههای بالینی موجود نبود، هیچ تنظیم ریسکی امکانپذیر نبود. بنابراین، فاکتورهای مداخلهگر و سوگیری انتخاب، ممکن است وجود داشته باشد. ترکیب جمعیت شناختی گروه درمان نیز بر یافتههای ما تاثیرگذار است. چون بسیاری مراجعات به پزشک باید توسط تلفن مدیریت شوند، پارامترهای حیاتی برای بیشتر بیماران موجود نبودند. بار ویروسی و دادههای الکتروکاردیوگرام آنالیز شدند. درمان با درمان سهگانه باعث نرخ بسیار کمتر مرگ ناشیاز هرعلت شد. درغیاب جزئیات بالینی درباره بیماران گروه کنترل، نرخ کمتر مرگ ناشیاز هرعلت گروه درمان ازنظر آماری معنیدار نبود. با این حال، بیماران گروه درمان همگی طبقهبندی ریسک مثبت داشتند درحالی که ریسک گروه کنترل به%




