دکتر اسفانی ام-شاتزمن (پزشک): یک مرد 24 ساله در بهار سال 2020، با سردرد و بیماری کوروناویروس 2019 (کووید-19( که بیماری ایجاد شده توسط کوروناویروس سندرم تنفسی حاد شدید 2 (SARS-CoV-2) است؛ در این بیمارستان بستری شد.
بیمار تا 3 هفته قبل از بستری سلامت معمول خود را داشته، و از آن زمان خستگی، ضعف عمومی، و سردرد ایجاد شد. او همچنین میالژی، تهوع، و استفراغ داشت، اما تب، سرفه یا اسهال وجود نداشت. ایبوپروفن و آسپیرین باعث تسکین نشانهها نشده بود.
دو هفته بعد، سردرد و ضعف پایدار بوده و تنگینفس، درد پلوری، و آنورکسی ایجاد شد. پنج روز قبل از بستری، بیمار تحت ارزیابی در یک کلینیک مراقبتهای اورژانسی محلی قرار گرفته بود. دمای بدن او 36.8 درجه سانتیگراد، و اشباع اکسیژن او در هوای محیط 98% بود. معاینه فیزیکی نرمال بود. نتایج تستهای آزمایشگاهی در جدول 1 نشان داده شدهاند. سوآپ نازوفارنژیال برای بررسی SARS-CoV-2 RNA به دست آمد. کتورولاک عضلانی تجویز شد و بیمار با توصیه قرنطینه به خانه ترخیص شده بود.
روز بعد، SARS-CoV-2 RNA در سوآپ نازوفارنژیال او آشکارسازی شد، و ویزیت تلفنی توسط کلینیک مراقبتهای اورژانسی صورت گرفت. او سردرد، تهوع، بی اشتهایی و ضعف را ذکر کرد. چهار روز بعد، سردرد بدتر شده و او پره سنکوپ داشت؛ او برای ارزیابی به بخش اورژانس این بیمارستان آمد.
به هنگام رسیدن به بخش اورژانس، دورههای متعدد استفرغ رخ داد. بیمار سردرد و درد لوکالیزه در پشت چشم، و همچنین تنگی نفس پایدار، درد پلوری، میالژی، تهوع، استفراغ، و بی اشتهای را ذکر کرد. تب، سرفه، درد شکم، یا اسهال وجود نداشت. بیمار در طول دوره کودکی تحت آپندکتومی قرار گرفته بود؛ او هیچ شرایط پزشکی دیگری را گزارش نکرد، هیچ دارویی مصرف نمیکرد، و هیچ آلرژی شناخته شدهای به دارو نداشت.
بیمار در آمریکایمرکزی متولد شده؛ و دانشجو بود؛ و 3 ماه قبل از بستری به ایالاتمتحده مهاجرت کرده بود. او باغبان است. او قبل از مهاجرت تماس جنسی داشت و گزارش کرد که از کاندوم استفاده کرده است. او تنباکو یا سیگار الکترونیک نمیکشید، الکل نمینوشید و مواد مخدر مصرف نمیکرد. او در یک آپارتمان در منطقه شهری ماساچوست، با نه فرد دیگر شامل برادر و خواهر و خانوادههای آنها زندگی میکرد. بیمار سابقه پزشکی خانوادگی خود را نمیدانست.
به هنگام معاینه، دمای بدن او 36.1 درجه سانتی گراد، فشار خون او 90/134 میلی متر جیوه، ضربان قلب او 62 بار در دقیقه، سرعت تنفسی او 16 تنفس در دقیقه و اشباع اکسیژن او در هوای محیط 99% بود. شاخص توده بدنی او 21.3 بود. بیمار خسته، دیافورتیک، و لتارژیک به نظر میرسید. او به تناوب آژیته و به طور فزایندهای خوابآلود میشد، و چند بار در طول مکالمه به خواب رفت. او دائما چشمان خود را میمالید؛ و از دست برای ضربه به سر استفاده میکرد. مردمکها مساوی و دارای واکنش به نور بودند؛ هیچ رژیدیتی نوکالی وجود نداشت. او هوشیار و اگاه از موقعیت بود و از دستورات پیروی میکرد. معاینه اعصاب مغزی نرمال بود، اما چرخش سر یا بالا بردن پا، باعث ایجاد درد در سر، چشم و گردن میشد. ریهها پاک بودند. بقیه معاینات نرمال بود.
نتایج آنالیز ادرار و غربالگری توکسیکولوژیک ادرار و خون نرمال بودند. دیگر نتایج تستهای آزمایشگاهی در جدول 1 نشان داده شدهاند. رادیوگرافی قفسه سینه هیچ اوپاسیتی (کدورتی) نشان نداد. استامینوفن و مایعات وریدی تجویز شدند.
نه دقیقه بعد، بیمار در کنار برانکارد روی زمین بر روی دست و زانوی خود و با بی اختیاری ادرار یافت شد. ونکومایسین، سفتریاکسون، و آسیکلوویر وریدی به صورت تجربی تجویز شد.
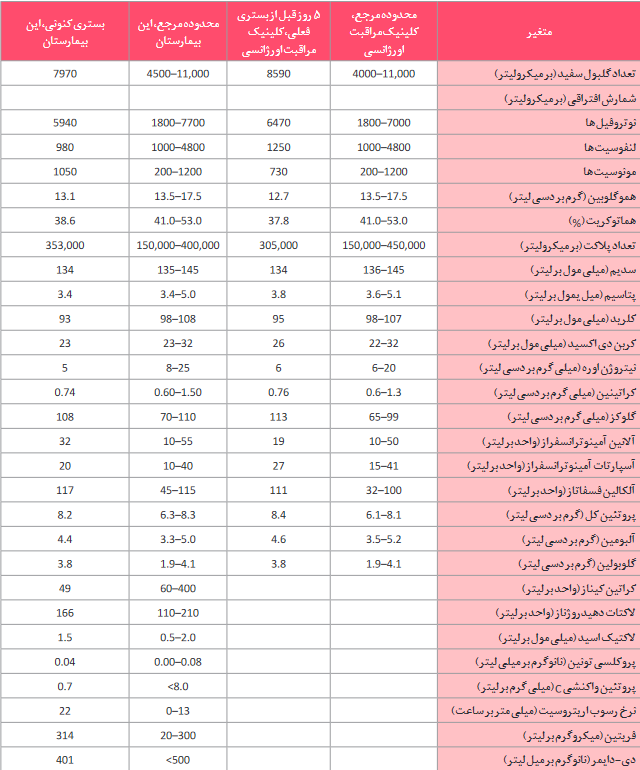
دکتر آر. گیلبرتو گنزالز: توموگرافی کامپیوتری (CT) سر، بدون تجویز ماده کنتراست وریدی انجام و هیچ هموراژ، توده، یا انفارکت بزرگ در داخل مغز نشان نداد. هیپودنسیته اندک در گانگلیای بازال وجود داشت. مسطح شدگی خلفی هردو کره چشم و سلا تورسیکای، اندکی تا حدی تخلیه شده وجود داشت. تصویربرداری رزونانس مغناطیسی (MRI) سر، که قبل و بعد از تجویز ماده کنتراست وریدی انجام شد، مسطح شدن خلفی هردو کره چشم و باریک شدن سینوسهای عرضی را نشان داد. تصاویر T2-weighted و تصاویر ریکاوری وارونگی، تضعیف شده توسط مایع T2-weighted، کانونهای هایپراینتنس کوچک متعدد را در هسته کائودات و پوتامینا نشان دادند (شکل 1)؛ چندین کانون به نظر سیستیک بودند. علاوه بر این، کانونهای هایپراینتنس پراکنده در ماده سفید پری ونتریکولار و ساب کورتیکال، لوبهای فرونتال و کورونا رادیاتای قدامی وجود داشت.
دکتر شاتزمن: پونکراسیون کمر انجام شد. فشار باز کردن بیش از 55 سانتی متر آب بود، و مایع مغزی نخاعی (CSF) بیرنگ بود. در آنالیز CSF، مقدار پروتئین کل 47 میلی گرم بر دسیلیتر بود (مقدار مرجع 5 تا 55)؛ و مقدار گلوکز 42 میلیگرم بر دسیلیتر بود (2.3 میلیمول بر لیتر؛ محدوده مرجع 50 تا 75 میلیگرم بر دسیلیتر (2.8 تا 4.2 میلیمول بر لیتر)). 108 گلبول سفید در هر میکرولیتر وجود داشت (محدوده مرجع 0 تا 5)، که از این بین 81% لنفوسیت و 18% مونوسیت بودند.
بیمار 17 ساعت بعد از مراجعه، در واحد مراقبت های ویژه (ICU) نورولوژی بستری شد. تست تشخیصی انجام شد.
تشخیص های افتراقی
دکتر هاوارد ام.هلر: یک مرد 24 ساله، با سابقه 3 هفته پیشرفت پنهان سردرد و نشانههای تنفسی و گوارشی. چهار روز قبل از بستری او تشخیص کووید-19 دریافت کرده است. او تب نداشته، معاینات فیزیکی او با علائم التهاب مننژ سازگار بودند. او لنفوپنی مطلق بسیار اندک و آنمی خفیف داشت. پونکراسیون کم از نظر افزایش فشار (opening pressure) قابل توجه بود، و آنالیز CSF پلئوسیتوز لنفوسیتی، قدار گلوکز اندکی کم، و مقدار پروتئین نرمال را نشان داد.
سرنخهای اپیدمیولوژیکی، بالینی، و آزمایشگاهی متعددی در این کیس وجود دارند. باید مشخص کنیم که کدام یک از آنها شاهماهی بوده؛ و کدام یک ما را از تشخیص دور میکنند.
کووید-19
آیا میتوان بیماری این فرد را به کووید-19 نسبت داد؟ در طول پاندمی کووید-19، این تشخیص قطعا در ذهن پزشکان و بیماران میباشد. اشباع اکسیژن بیمار نرمال و رادیوگراف قفسه سینه او، اوپاسیتی را نشان نداد. اگر اشباع اکسیژن کاهشیافته و اوپاسیتههای گراندگلاس منتشر در رادیوگرافی قفسه سینه داشت، CT قفسه سینه مناسب میبود؛ زیرا روش حساسی برای تشخیص پنومونی کووید-19 است.
کووید-19 با وضعیت هایپرکوآگولاسیون ارتباط داده شده؛ که ممکن است منجر به امبولی ریه شود، اما مقدار دی-دایمر بیمار نرمال است، یافته ای که امبولی ریه را بعید میکند. علاوه بر این، کووید-19 با انسفالیت ارتباط داده شده است، اما انسفالین ناشی از کووید-19، معمولا در حضور بیماری ریوی شدید رخ میدهد؛ و معمولا با هیپوپرفیوژن فرونتوتمپورال، تشدید لپتومنژیال یا شواهدی از سکته در MRI مرتبط است. ترومبوز وریدی سینوسی، ممکن است در بیماران کووید-19 رخ دهد، اما هیچ شواهدی از ترومبوز سینوسی وریدی در MRI این بیمار وجود ندارد. فکر میکند کووید-19 یک تشخیص همزمان در این کیس و نه محتملترین علت بیماری نورولوژیکی است.
بیماریهای منتقله از طریق کنه
هر زمان که واژه باغبان یا سفر در نیوانگلند را میشنویم، به بیماریهای منتقله از راه کنه به خصوص در بهار مشکوک میشویم. بیمار در طول قرنطینه پاندمی کووید-19، قادربه کار در شغل خود نبوده است. زمانی که سردرد به نشانه برجسته تبدیل میشود، باید نگران واسکولیت مغزی و تب منقوط کوههای راکی باشیم. با این حال، در غیاب تب و راش در 3 هفته بیماری، این تشخیص بعید است.
بیمار لوکوپنی، ترومبوسیتوپنی، یا افزایش مقدار آمینوترانسفراز ندارد، و بنابراین آناپلاسموز ملاحظه تشخیصی اصلی نیست. او آنمی خفیف اما آسپارتات آمینوترانسفراز نرمال و لاکتات دهیدروژناز نرمال دارد؛ این یافتهها به چیزی جز عفونت که باعث همولیز میشود، همچون بابزیوز اشاره میکنند. علاوه بر این، نه آناپلازموز و نه بابزیوز باعث یافتههای سیستم عصبی مرکزی (CNS) مشاهده شده در این بیمار نمیشوند.
بورلیا میاموتوی، قادر به ایجاد بیماری تبدار شدید و گاه راجعه و مننژیت لنفوسیتی است. ویروس پواسان قادر به ایجاد انسفالیت و مننژیت است، اما این تظاهرات معمولا لوبهای تمپورال و نه گانگلیای بازال را درگیر میکنند. هیچ کیسی از عفونت با ویروس پواسان یا هر آربوویروس دیگری در 6 ماه اول سال 2020 در ماساچوست گزارش نشده است.
بورلیوز لایم منتشر قادر به ایجاد مننژیت لنفوسیتی و افزایش فشار داخل جمجمه با سودوتومور سربری است، اما این تظاهرات در کودکان شایعتر از بزرگسالان هستند. انسفالیت لایم ممکن است، منجر به یافتههای MRI مختلف شود؛ اما ناهنجاریهای شرح داده شده در این کیس را ایجاد نمیکند. یکی دیگر از خطرات شغلی بغبنها اسپوروتریکوز است؛ که ممکن است باعث مننژیت لنفوسیتی شود، اما این بیمار ضایعات پوستی تیپیک مرتبط با این عفونت را ندارد.
عفونتهای انتقال یافته از راه جنسی
اگرچه این سابقه جنسی این بیمار نشان دهنده عفونتهای انتقال یافته از راه جنسی نیست، باید این احتمال را در نظر بگیریم، زیرا برخی بیماران در ابتدا از به اشتراک گذاری سابقه جنسی خود خودداری میکنند. عفونتهای انتقال یافته از راه جنسی، که قادر به ایجاد مننژیت لنفوسیتی میباشند؛ عفونت با ویروس نقص ایمنی اکتسابی انسانی حاد (HIV)، سفلیس و عفونت با ویروس هرپس سیمپلکس نوع 2 میباشند. بیمار هیچ یافته مرتبطی همچون، زخمهای دهانی یا تناسلی یا راشهای اریتماتوس در معاینه نداشت.
سایر عفونتها
با توجه به این که این بیمار اخیرا به ایالات متحده مهاجرت کرده، باید تشخیصهای احتمالی مرتبط با آمریکای مرکزی را در نظر بگیریم. توبرکلوزیس، قادر به ایجاد مننژیت با پلئوسیتوز مونونوکلئار است، اما در این عفونت، مقدار پروتئین CSF معمولا بیشاز مقدار دیده شده در این بیمار است. علاوه بر این، او هیچ گرانولوماتای کلسیفه در تصویربرداری قفسه سینه ندارد؛ در تصویربرداری از مغز، احتمالا علائم مننژیت یا توبرکلوما اما نه ضایعات با ظاهر سیستیک در گانگلیای بازال را خواهیم دید. سیستیسرکوز معمولا با کیستهای متعدد پراکنده در اطراف اِدِم، در بیماران دارای بیماری فعال یا کلسیفیکاسیونهای کیستهای قدیمی مرتبط است. توکسوپلاسموز اغلب گانگلیای بازال را درگیر میکند، اما معمولا باعث ضایعات تشدید شده حلقهای با اِدِم، در بیماران دچار اختلال ایمنی میشود. بیماری شاگاس، قادر به ایجاد ضایعات کانونی و مننگوانسفالیت در طول فعال شدن مجدد عفونت در بیماران دچار اختلال ایمنی است. پارا کوکسیدیوئیدومایکوز در آمریکای مرکزی اندمیک است، اما درگیری نورولوژیکی شایع نیست و معمولا ضایعات تشدید شده حلقهای دیده میشوند. کوکسیدیوئیدومایکوز، معمولا حتی در افراد فاقد اختلال ایمنی باعث مننژیت میشود، و اگرچه در آمریکایمرکزی اندمیک نیست، نمیدانیم بیمار چگونه از آمریکایمرکزی به ماساچوست سفر کرده است؛ بسیاری مهاجران سفر سختی را از کویر سونوران در شمال غرب مکزیک دارند. هم هیستوپلاسموزیس و هم کریتوکوکوزیس، قادر به ایجاد مننژیت لنفوسیتی هستند و تشخیصهای احتمالی در این کیس میباشند. در نهایت، چون بیمار تب نداشته و مارکرهای التهابی او چندان غیرطبیعی نیستند، باید علل غیر عفونی به خصوص لنفوم CNS را در نظر بگیریم.
کریپتوکوکوس
شرایطی که اغلب با ظاهر انگور مانند سیستیک در مغز به خصوص در گانگلیای بازال مرتبط است و معمولا باعث فشار بسیار زیاد داخل جمجمه میشود، کریپتوکوکوزیس است. مننژیت کریپتوکوکی در افراد به ظاهر سالم نیز رخ میدهد، اما معمولا در افرادی با سن بسیار بالاتر نسبت به این بیمار رخ میدهد؛ این شرایط اغلب در بیماران دچار سرکوب ایمنی به خصوص در حضور عفونت HIV پیشرفته رخ میدهد. این بیمار هیچ ریسک قابل شناسایی عفونت HIV، یا یافتههای مرتبط در معاینه همچون لنفادنوپاتی یا برفک ندارد. هایپرگاماگلوبولینمی نشانه اختلال تنظیمی هومورال مرتبط با عفونت HIV به خصوص در مراحل تاخیری است، اما مقدار گلوبولین بیمار و نسبت آلبومین: گلوبولین نرمال است. علاوه بر این، شرح حال او نشان دهنده هیپوگاماگلوبولینمی یا دیگر کمبودهای ایمونولوژیکی زمینهای نیست. با توجه به این که تظاهرات این بیمار با مننژیت کریپتوکوکی سازگارتر است، مشکوک هستم که شاید، او تشخیص جدید عفونت HIV پیشرفته نیز داشته باشد. برای تایید این تشخیص، تست آنتی ژن کریپتوکوکی CSF و آماده سازی مرطوب قارچی را انجام میدهد. اگر بیماری کریپتوکوکی شناسایی شد، بیمار باید تحت ارزیابی از نظر نقایص ایمونولوژیکی زمینهای از جمله تست HIV قرار گیرد. اگر تست HIV منفی بود، مشخص نمودن زیرمجموعههای سلول T با فلوسیتومتری باید برای رد لنفوسیتوپنی ایدیوپاتیک CD4+ انجام شود.
ظن بالینی
دکتر برایان ال-ادلو: شرح حال بیمار، یافتههای MRI او، و نتایج پونکراسیون کمری او نشان دهنده مننگوانسفالیت ناشی از عفونت ویروسی یا قارچی میباشد. ما با توجه به افزایش فشار داخل جمجمه، کریپتوکوکوزیس را به عنوان تشخیص احتمالی درنظر گرفتیم. اگرچه، چند مورد ضایعات درون مغزی مرتبط با کووید-19 گزارش شده است، انسفالیت عفونی و پاراعفونی کووید-19 نیز در تشخیص افتراقی ما بودند.
تشخیص بالینی
مننگوانسفالیت، به احتمال زیاد ناشی از کریپتوکوکوس.
تشخیص دکتر هاوارد ام. هالر
مننژیت کریپتوکوکی و وضعیت سرکوب ایمنی به احتمال زیاد، در زمینه عفونت پیشرفته با ویروس نقص ایمنی انسانی نوع 1.
بحث پاتولوژیکی
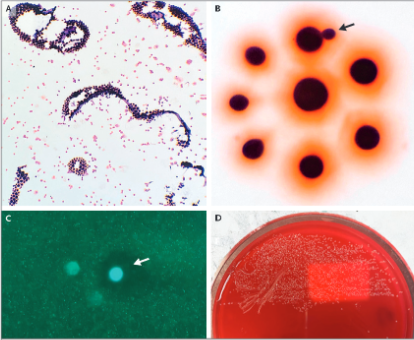
دکتر تاسوس گوگاکس: اولین تست تشخیصی در این کیس، رنگآمیزی گرم نمونه SCF بعد از سانتریفیوژ بود؛ که وجود ارگانیسگهای گرم مثبتگرد و کوچک را نشان داد (شکل 2A). در بزرگنماییهای بالاتر، این ارگانیسمها اندازههای مختلفی داشته، به خوبی محدود شده، و توسط یک هاله سالمونی احاطه شده بودند، و برخی از آنها در حال جوانه زنی بودند (شکل 2B). شکلها مماس با هم نبودند؛ این یافته نشان دهنده یک ارگانیسم کپسوله است. آماده سازی مرطوب قارچی، شکلهای قارچی با پاکسازی محیطی را نشان داد (شکل 2C). تست آگلوتیناسیون لاتکس، برای آنتی ژن کریپتوکوکی مثبت، و تیتر 1:8192 بود. کشت نمونه CSF روی پلیت آگار خونی، رشد کلنیهای موکوئیدی کوچک و شفاف را 2 روز بعد از انکوباسیون نشان داد (شکل 2D). جداییسازی به وسیله MALDI-TOF به صورت کریپتوکوکوس نئوفورمانس شناسایی شد.
عفونت کریپتوکوکی، معمولا در حضور سرکوب شدید ایمنی مشخصه عفونت پیشرفته HIV نوع 1 (HIV-1) (تعداد سلول T CD4+ کمتر از 50) رخ میدهد، و اغلب با افزایش فشار باز کردن پونکراسیون کمری مرتبط است. برای ارزیابی صلاحیت ایمنی بیمار، آزمایش HIV انجام شد. غربال ترکیبی آنتیژن و آنتیبادی HIV-1 و HIV-2 مثبت بود، و تشخیص عفونت HIV-1 با استفاده از سنجش افتراقی HIV تایید شد. بار HIV1 RNA 138000 نسخه بر میلیلیتر بود. تعداد سلول T CD4+ 16 در هر میکرولیتر بود، که تشخیص سندرم نقص ایمنی اکتسابی (ایدز) را باعث شد.
بیماران دچار اختلال ایمنی HIV مثبت، در معرض افزایش ریسک عفونتهای CNS فرصت طلب همچون: مننژیت کریپتوکوکی، توکسوپلاسموز مغزی، و مننژیت توبرکلوز قرار دارند. آنتیبادیهای IgG آنتیتوکسوپلاسما، در این بیمار آشکار شدند، اما در پرتوی یافتههای رادیولوژیکی، توکسوپلاسموز مغزی بعید است. کشتهای مایکوباکتریایی خون و CSF منفی بودند، سنجش ایمونواسپات متصل به آنزیم برای اینترفرون گاما نیز منفی بود.
تشخیصهای پاتولوژیکی
عفونت پیشرفته با ویروس، نقش ایمنی انسانی و عفونت کریپتوکوکی سیستم عصبی مرکزی.
بحث درباره مدیریت
دکتر ادلو: در بیمار دارای مننگوانسفالیت در غیاب هیدروسفالوس انسدادی در CT سر، مکانیسم ایجاد کننده هایپرتنشن داخل مغزی به احتمال زیاد اختلال در جذب CNS در گرانولاسیونهای آرکنوئید است. این نوع هایپرتنشن داخل مغز با انحراف CSF، به وسیله پونکراسیون کمری سریال (پشت سر هم) درمان میشود، که در روزهای 1 و 2 بستری بیمار در ICU انجام میشوند. انحراف CSF یک مداخله نجات بخش ضروری در بیماران دچار مننگوانسفالیت کریپتوکوکی است، زیرا افزایش فشار داخل جمجمه پیشبینی کننده شناخته شده مورتالیته است.
در طول هربار پونکراسیون کمری، فشار باز کردن و بستن را در وضعیت خوابیده به پهلو اندازهگیری میکنیم، زیرا این اطلاعات به تصمیمگیری آگاهانه درباره فراوانی پونکراسیونهای کمری بعدی کمک میکند. دستورالعملهای انجمن بیماریهای عفونی آمریکا، توصیه میکند که CSF تا فشار کمتر از 20 سانتیمتر آب، یا کاهش 50 درصدی تخلیه شود. ما حجم زیادی CSF را در طول پونکراسیون کمر خارج کردیم، اما فشار بسته شدن همچنان بیشاز 20 سانتیمتر آب باقیماند، و تا روز بعد فشار باز شدن مجددا بیشاز 55 سانتیمتر آب بود. این افزایش مجدد فشار داخل جمجمه با بدتر شدن سردرد رترواوربیتال؛ و تغییرات متناوب هوشیاری (مثلا خوابآلودگی) مرتبط بود.
همزمان با انحراف CSF، درمانهای دارویی برای کاهش فشار داخل جمجمه تجویز کردیم. در صورتی که پلیساکاریدهای کریپتوکوکی جریان مایع بینابینی به فضای ساب آراکنوئید را بلوکه کنند، ممکن است در بیماران دچار ممنگوانسفالیت کریپتوکوکی اِدِم مغزی ایجاد شود. بنابراین، مانیتول را که یک درمان هایپراسمولار کاهش دهنده محتوای آب درون مغز است تجویز کردیم. همچنین، استازولامید را تجویز کردیم که یک مهارکننده کربونیک انهیدراز است؛ که تولید CSF جدید را مهار میکند. دادههای پشتیبان جهت کارآیی مانیتول و استازولامید در بیماران دچار مننگوانسفالیت کریپتوکوکی وجود ندارند، ما تصور میکنیم که مزایای بالقوه این درمانها، به ریسکهای اندک آنها میارزد. ما گلوکوکورتیکوئید را که در بیماران آلوده به HIV دچار کریپتوکوکوزیس منع مصرف دارد، تجویز نکردیم. چون تشنج به هنگام حضور بیمار در بخش اورژانس مورد شک است، در ابتدا لوتیراستام، تجویز کردیم. با این حال، در ICU هیچ تشنجی مشاهده نشد، و الکتروانسفالوگرافی پیوسته در روزهای 2 تا 3 بستری در ICU هیچ شواهدی از فعالیت صرعی نشان نداد. بنابراین، لوتیراستام را قطع کردیم.
ما در روزهای 1 و 2 بستری در ICU بررسی CU سر را تکرار کردیم؛ تا تایید کنیم هیچ ضایعه تودهای یا هیدروسفالوز انسدادی ایجاد نشده باشد، زیرا هرنیاسیون کشنده ساقه مغز در بیماران آلوده به HIV که تحت پونکراسیون کمری مکرر به دلیل مننژیت کریپتوکوکی قرار گرفتهاند گزارش شده است. در روز 3 بستری در ICU، از پونکراسیون کمری یک بار در روز به قرار دادن درن کمری روی آوردیم، تصمیمی که به دلیل نیاز به بهینهسازی راحتی بیمار، کاهش ریسک آژیتاسیون، و به حداقل رساندن مواجهه ارائه کننده با بیمار مبتلا به کووید-19 گرفته شد. ما انحراف CSF را از طریق دِرن کمری با سرعت 15 تا 20 میلیلیتر در ساعت آغاز کردیم، سرعتی که CSF جدید توسط کوروئید پلکسوس تولید میشود. ما برای اجتناب از درناژ با سرعت بیش از حد،
که باعث ایجاد هیپوتنشن درون مغزی و هموراژ ساب دورال می شود، به کرات از گیره در درن استفاده کردیم.
بیمار همچنان در 2 هفته بعد از انحراف CSF از طریق درن کمری سردرد، تغییر در هوشیاری، و افزایش فشار داخل مغز داشت. بنابراین، تیم نورولوژی ما یک شات ونتریکولوپریتونئال را در روز 20 بستری در ICU برای انحراف بلندمدت CSF قرار دارد. شانت ونتریکولوپریتونئال در حدود 30% بیماران آلوده به HIV دارای مننژیت کریپتوکوکی، که افزایش فشار درون جمجمه در اولین پونکراسیون کمر دارند نیاز میباشد که در مورد این بیمار نیز اینگونه بود.
دکتر کوین ال-آرد: ما نقش احتمالی کووید-19 در بیماری این فرد را در نظر گرفتیم. اگرچه تنگینفس گزارش شده او به هنگام مراجعه ممکن است به دلیل کووید-19 بوده باشد، بهسرعت برطرف شد؛ و رادیوگرافی قفسه سینه پاک بود. در مقابل، نشانههای اولیه سردرد، خستگی، و استفراغ او که در طول دوره چند هفتهای رخ داده بودند؛ همگی نشانههای کلاسیک مننگوانسفالیت کریپتوکوکی میباشند. کووید-19 با لنفوپنی مرتبط است، و یک گزارش موردی از عفونت فرصت طلب پنوموسیستیت در یک بیمار دارای لنفوپنی مرتبط با کووید-19 و فاقد هر علت شناخته شدهای برای اختلال ایمنی وجود دارد. شگفتزده شدیم که آیا کاهش تعداد سلولهای T CD4+ او به دلیل کووید-19، باعث تسریع تظاهر مننژیت کریپتوکوکی شده است، اما نهایتا باتوجه به نسبت بسیار غیرطبیعی سلولهای CD4:CD8 او به این نتیجه رسیدیم که این پدیده بعید است. نسبت نرمال سلول T CD4:CD8 حدود 2 است، و دادههای اولیه نشان میدهند که این نسبت در بیماران دارای لنفوپنی مرتبط با کووید-19 تمایل به عدم تغییر دارد. در بیماران مبتلا به ایدز، جمعیت سلولهای T CD4+ کاهش، و جمعیت سلولهای T CD8+ افزایش یافته و نسبت کاهش مییابد؛ نسبت سلولهای CD4:CD8 این بیمار کاملا کم و 0.02 بود، که یک یافته سازگار با عفونت HIV پیشرفته است. نتیجهگیری ما این بود که کووید-19 عامل اصلی تظاهر بالینی این بیمار نمیباشد.

تمرکز اصلی ما، مدیریت مننگوانسفالیت کریپتوکوکی مرتبط با ایدز بود. این عفونت باید باعث آغاز چهار مرحله کلیدی شود. مرحله اول تجویز درمان ضد قارچی است؛ که شامل آمفوتریسین B و فلوسیتوزین به مدت حداقل 2 هفته، و سپس درمان همزمان و نگهدارنده با فلوکونازول میباشد. مرحله دوم که اغلب یکی از چالش برانگیزترین جنبهها را دارد، مدیریت افزایش فشار داخل جمجمه است. مرحله سوم، ارزیابی از نظر عوارض ایدز و سایر عفونتهای فرصتطلب همچون توبرکلوزیس، مایکوباکتریوم آویوم کمپلکس، و سیتومگالوویروس است. در طول پاندمی کووید-19، تمایل به محدود کردن فرصت انتقال و حفظ تجهیزات حفاظت شخصی وجود دارد، و بسیاری مشاورههای تخصصی با ویدیو یا تلفن انجام میشوند. با این حال، این رویکرد برای این بیمار مناسب نبود؛ علاوه بر بررسیهای آزمایشگاهی از نظر عفونتهای فرصتطلب، بیماری او نیازمند معاینه فیزیکی دقیق و لمس گرههای لنفی و بررسی پوست و حلق-حنجره او است. نهایتا، هیچ عفونت فرصتطلب یا عوارض ایدزی شناسایی نشد. چهارمین و آخرین مرحله در مدیریت مننگوانسفالیت کریپتوکوکی مرتبط با ایدز تعیین زمان شروع درمان ضد رتروویروسی (ART) است.
ما معمولا ART را بلافاصله بعد از تشخیص HIV، اغلب در همان روز تشخیص آغاز میکنیم، زیرا مزایای شخصی و عمومی درمان زیاد است. با این حال، بیماران دچار مننگوانسفالیت کریپتوکوکی استثنای نادری هستند، زیرا این بیماران افزایش مورتالیته مرتبط با آغاز زودهنگام ART که به سندرم التهابی بازسازی ایمنی نسبت داده میشود. میدانیم که باید آغاز ART را در این بیماران بهتاخیر بیاندازیم، اما زمان بهینه آغاز را نمیدانیم. راهنمای وزارت خدمات سلامت و انسانی مشخص کرده که ART باید در 2 تا 10 هفته بعد از آغاز درمان ضدقارچی شروع شود، که چارچوب زمانی گستردهای است. در شرایط مراقبتهای ثالث همچون شرایط این کیس، که در آن بیماران از نزدیک مانیتور شده و توانایی ارائه مدیریت پیشرفته و فوری افزایش فشار داخل جمجمه وجود دارد، اغلب ART را نزدیک به 2 هفته بعد از تشخیص آغاز میکنیم.
فالوآپ
دکتر ارد: تقریبا 2.5 هفته بعد از آغاز درمان ضدقارچ، بعد از استریل شدن کشتهای CSF و قرار دادن شانت ونتریکولوپریتونئال، ART با امتریسیتابین-تنوفوویر آلافنامید-بیکتگراویر ترکیبی که رژیم خط اول استاندارد در ایالاتمتحده است آغاز شد. متاسانفه او بعد از ترخیص از مرکز توانبخشی نسخه ART خود را همراه نبرد، اما این مساله فورا توسط پزشک سرپایی او شناسایی و درمان او در 1 هفته ازسر گرفته شد. در فالوآپ در کلینیک در 2.5 ماه بعد از تشخیص، بیمار خوب به نظر میرسید و کار خود را ازسر گرفته بود. او پایبندی به هردو داروی تریسیباتین-تنوفویر آلافنامید-بیکتگراویر و فلوکونازول را گزارش کرد، و هیچ شواهدی از ضایعات نورولوژیک باقیمانده وجود نداشت.
تشخیص نهایی
مننگوانسفالیت کریپتوکوکی و عفونت پیشرفته با ویروس نقص ایمنی اکتسابی انسان.




