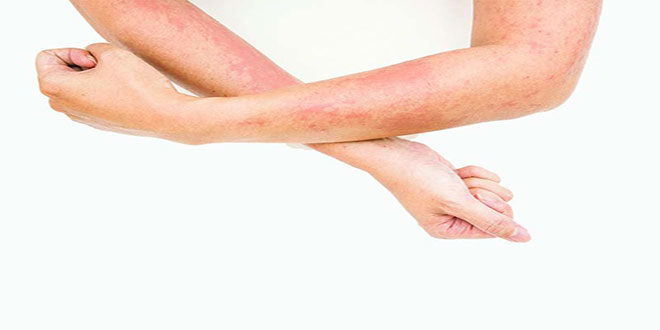
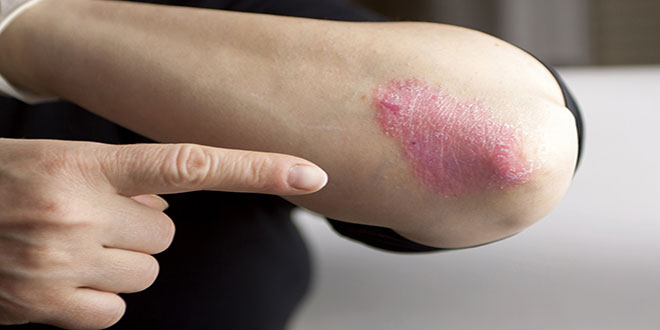
درماتیت آتوپیک نوعی اختلال مزمن التهابی پوست است که تقریبا حدود 10 درصد بزرگسالان و کودکان را در ایالات متحده درگیر میکند. این وضعیت نتیجه عوامل چندگانهای، از جمله سیستم ایمنی بیش تحریک شده پوستی، تخریب سد پوستی به صورت ژنتیکی، و مواجهه با محرکهای محیطی است. تظاهرات این بیماری به صورت بروز نواحی شدیدا خارشدار و قرمز، خشن، پوستهپوسته شده و اغلب شیاردار است. پوست نواحی درگیر درنهایت به صورت مزمن ضخیم، خشن و بدرنگ میشود.
درماتیت آتوپیک با تاثیر بر خواب، رفتار، خلق و خو و غیبت از محل کار و مدرسه، کیفیت زندگی بیماران و خانواده آنها را عمیقا تحت تاثیر قرار میدهند. در این گایدلاین، درمانهای موضعی که به عنوان حط اول درمانی درنظر گرفته میشوند، توضیح داده میشوند.
این گایدلاین بوسیله پانلی از متخصصان آکادمی درماتولوژی آمریکا به نگارش درآمده است. متخصصان برای نگارش این گایدلاین دادههای موجود را در زمینه درمان و اثربخشی درماتیت آتوپیک، دوز بهینه، تواتر کاربرد داروها و عوارض جانبی داروهای موضعی بررسی کردهاند. درنهایت، مرور نظاممندی را انجام داده و توصیههایی را از این شواهد منتشر کردند. در مواردی که دادههای مبتنی بر شواهد دردست نبود، نظر کلی متخصصان برای نگارش توصیهها استفاده شد.
شواهد پایه
برای انجام مرور نظاممند، منابع علمی، کتابخانه کاکرین، و بانکهای دادهای کارآزماییهای بالینی اگزما جستجو و 246 مطالعه، از جمله گایدلاینهای قبلی این انجمن در مورد درماتیت آتوپیک، بررسی شدند. در میان درمانهای غیردارویی، این مرور دریافت، فقط استفاده از مرطوبکنندهها در کارآزماییهای بالینی تصادفی سازی شده، به اندازه کافی بررسی شدهاند و شواهد قویای در مورد مزایای آنها در دسترس قرار گرفته است. بهترین حامل مرطوب کننده (پماد، کرم، لوسیون، ژل، روغن)، مقداری از آن که باید استفاده شود، و تواتر استفاده از آنها هنوز به صورت سیستماتیک بررسی نشدهاند. کلاس جدیدی از مرطوبکنندهها تحت عنوان وسایل نرم کنندهها به تازگی در دسترس قرار گرفتهاند. این عوامل به عنوان وسیله پزشکی تائید شده و دارو نیستند، بنابراین سازمان غذا و داروی آمریکا بررسیهای دقیقی از آنها به عمل نیاوردهاند. شرکتهای سازنده ادعا میکنند این محصولات نواقص موجود را در سدهای پوستی که در بیماران مبتلا به درماتیت آتوپیک دیده میشوند، هدف قرار میدهند. در حال حاضر، شواهد پایه در زمینه حمایت از مزایای آنها در مقابل مرطوبکنندهها در کنترل درماتیت آتوپیک ضعیف هستند.
شواهد منتشر شده به اندازه کافی قوی نیستند تا بهترین روش حمام کردن را به این بیماران توصیه کنند. بنابراین، فقط اجماع نظر بالینی متخصصان در این مورد ارائه شده است. استفاده از سورفاکتانتهای با پایه غیرصابونی و دترجنتهای صناعی توصیه میشود (عواملی با pH نزدیک به pH پوست). شواهد از استفاده از دستگاههای نرم کننده آبی، مواد افزودنی به آب حمام، یا آب اسیدی حمایت نمیکنند. استفاده از سفیدکننده در آب حمام، همراه با موپیروسین اینترانازال در مقابل استفاده از آب ساده در حمام، در یک کارآزمایی کنترل شده و تصادفی سازی شده با حضور کودکان مبتلا به درماتیت آتوپیک با شدت متوسط تا شدید که همزمان عفونت باکتریال ثانویه را نیز یدک میکشند، نشان از اثربخشی آن در کاهش شدت بیماری داشته است. این روش درمانی بهطور بالقوه مفید است اما باید مطالعات بیشتری در مورد آن انجام شود.
مزایای کورتیکواستروئیدهای موضعی در درمان درماتیت آتوپیک در کارآزماییهای بالینی کنترل شده بسیاری ارزیابی شده و زمانی که درمانهای غیردارویی با شکست مواجه شدهاند، آنها را به عنوان درمان خط اول توصیه میکنند. مزایای ثابت شده آنها شامل کاهش علایم حاد و مزمن درماتیت آتوپیک و کاهش خارش مرتبط با این وضعیت است. کارآزماییهای مقایسهای که کورتیکواستروئیدهای موضعی مختلف را بررسی کنند، رایج نیستند، بنابراین دادههای قوی برای حمایت از نوع خاصی از کورتیکواستروئیدهای موضعی نسبت به دیگری وجود ندارد. ترجیح بیمار برای استفاده از نوع حامل دارویی، هزینه، در دسترس بودن و محل ضایعه، اغلب تعیین میکند که چه دارویی و با چه قدرتی انتخاب شود. شواهد اندکی وجود دارد که براساس قدرت دارو یا تواتر بهینه استفاده از آنها، چه دوزی از کورتیکواستروئیدهای موضعی استفاده شوند. متاسفانه استاندارد جهانی برای تعیین مقدار دارو یا تنظیم آن براساس نسبت سطح بدن به وزن وجود ندارد.
نویسندگان تذکر میدهند که دادههای اولیه پیشنهاد میکنند استفاده پیشگیرانه مداوم از کورتیکواستروئیدهای موضعی روی سطحهایی که مکررا دچار عود درماتیت آتوپیک میشوند، شاید در پیشگیری از عود آن موثر باشند.
مهارکنندههای کلسینورین calcineurin موضعی از دیگر عوامل ضدالتهابی هستند که نشان دادهاند در مدیریت درماتیت آتوپیک در کارآزماییهای کوتاهمدت و بلندمدت با کنترل حامل، اثربخش بودهاند. یک متاآنالیز از 25 کارآزمایی بالینی تصادفی و کنترل شده دریافت که تاکرولیموس به اندازه کورتیکواستروئیدهای موضعی با قدرت متوسط موثر است، در حالیکه پیمرکرولیموس pimecrolimus، از کورتیکواستروئیدهای موضعی با قدرت متوسط و بالا، تاثیرگذاری کمتری دارد. با توجه به موارد فوق، مهارکنندههای کلسینورین موضعی به عنوان عواملی که در کاهش میزان مصرف استروئیدها موثر هستند، در درمان درماتیت آتوپیک توصیه میشوند.
مهارکنندههای کلسینورین موضعی، باعث آتروفی پوستی نمیشوند، بنابراین میتوان در نواحیای که پوست نازک یا حساس دارند، استفاده شوند. مشابه یافتههای اخیر در مورد استفاده مداوم از کورتیکواستروئیدهای موضعی برای پیشگیری از عودهای درماتیت آتوپیک، استفاده پیشگیرانه و متناوب از مهارکنندههای کلسینورین موضعی در موارد عودکننده درماتیت آتوپیک نیز توصیه میشود تا میزان عود بیماری کاهش یابد. دادههای مقایسهای بهطور قویای مزایای خاصی را در مورد یک نوع از مهارکننده کلسینورین موضعی نسبت به دیگری توصیه نمیکنند.
دادههای محدودی وجود دارد که در مورد استفاده ترکیبی از مهارکنندههای کلسینورین موضعی و کورتیکواستروئیدهای موضعی، چه به صورت ترتیبی یا به صورت همزمان، شواهد قویای ارایه دهند.
درمان با پوششهای مرطوب، در ترکیب با داروهای موضعی، مرطوبکنندهها یا هر دو، روشی است که اغلب برای مدیریت قابل توجه عودهای درماتیت آتوپیک یا بیماری سرکش استفاده میشود.
به هرحال، باید کارآزماییهای دقیقی برای تعیین بهترین روش انجام شود و جای آنها در تصمیمگیری نهایی خالی است.
مزایا و معایب
مزایای درمان موضعی برای مدیریت درماتیت آتوپیک، شامل بهبود در علایم یک بیماری اغلب مرضی است، در عین حال اینکه از خطرات درمان سیستمیک هم پیشگیری میشود. استفاده از مرطوب کنندهها از مواجهه با عوامل دارویی پیشگیری میکنند.
چالش بالینی استفاده از مداخلات غیرفارماکولوژیکی آن است که این درمانها به استفاده منظم نیاز دارند و بیمار باید بپذیرد که همیشه عامل دارویی را روی پوست خود احساس کند.
علاوه براین، بیماران مبتلا به درماتیت آتوپیک در معرض افزایش خطر ابتلا به درماتیت تماسی آلرژیک و تحریکی در اثر محرکهای موضعی هستند. بنابراین، باید در انتخاب دارو حداکثر دقت را مبذول داشت تا کمترین حساسیت را نصیب بیمار کند و پزشکان نیز باید در مورد احتمال درماتیت تماسی همزمان آگاه باشند.
نکته دیگر آنکه، اضطراب میان بیماران، ارایه دهندگان خدمات مراقبتی و پزشکان در مورد استتفاده از کورتیکواستروئیدهای موضعی وجود دارد.
هرچند عوارض جانبی پوستی موضعی و خطرات مرتبط با جذب سیستمیک آنها وجود دارد و باید مد نظر قرار داشته باشند، مرورهای نظاممندی که در این رابطه انجام شدهاند، نشان میدهند کورتیکواستروئیدهای موضعی پروفایل ایمنی خوبی دارند.
پیشنهاد میشود پایش غیراختصاصی عوارض جانبی سیستمیک برای بیماران مبتلا به درماتیت آتوپیک انجام شود. ارایه دهندگان خدمات مراقبتی باید مشورتهای لازم را در زمینه خطرات واقعی و مزایای این نوع درمانها به بیماران ارایه دهند.
شایعترین عوارض جانبی مهارکنندههای کلسینورین موضعی، سوزش یا خارش موضعی است، که اغلب پس از چندین بار استفاده برطرف میشود. بنابراین، باید به بیماران آگاهیهای لازم داده شود تا درمان خود را زودهنگام قطع نکنند.
بحث و نتیجهگیری
مدیریت موفقیتآمیز درماتیت آتوپیک باعث بهیود کیفیت زندگی بیمار میشود. شواهد موجود از اثرات مثبت درمان بر طیف گستردهای از علایم درماتیت آتوپیک حمایت میکنند، از جمله تحریکپذیری، اختلال خواب، خارش، درد، بدشکلی، خجالت، افسردگی و انزوا.
بزرگترین چالش، دستیابی به تعهد و پایبندی بیمار به اجرای دستورات درمانی است که باید بیماران در این زمینه کاملا توجیه شوند تا درمان ناکافی دریافت نکنند.
نویسندگان این گایدلاین شکافهای قابل توجهی را در شواهد مرتبط با درمانهای موضعی درماتیت آتوپیک نشان دادهاند. آنها خصوصا پیشنهاد میکنند که کارآزماییهای بالینی تصادفی شده و کنترل شدهای برای رسیدن به تعیین بهترین روشهای حمام کردن، از جمله تعمیم مزایای حمام با مواد سفیدکننده، مورد نیاز است. راهاندازی کارآزماییهای بزرگ با طراحی خوب برای آزمایش بهتر اثرات عوامل آنتیمیکروبیال موضعی و ترکیب کورتیکواستروئیدهای موضعی ـ توصیه میشود و باید در این مطالعات مشخص شود آیا ایمنی طولانیمدت اضافی با استفاده از مهارکنندههای کلسینورین موضعی قابل حصول است یا خیر.



نظرات بسته است