ارزيابي سنکوپ در یک مرد 33 سال؛چند روز پيش از ارزيابي، وي هنگام دويدن روي تردميل Treadmill دچار سرگيجه، از دست رفتن هوشياري، افتادن و آسيب بيني و شکستن عينکش شده است. شاهدان حادثه، هيچ حرکت تشنجي را مشاهده نکردهاند. وي دچار بياختياري ادرار يا مدفوع، گاز گرفتن زبان يا گيجي پس از حادثه نشده است. وي هرگونه تپش قلب را پيش از آن، درد قفسه سينه، عطسه، سرفه، مانور والسالوا يا تغييرات خلقي ذکر نميکند. سابقه طبي وي شامل افسردگي خفيف و ريفلاکس معده به مري است. وي در حال مصرف 20 ميليگرم در روز سيتالوپرام و 20 ميليگرم در روز پنتوپرازول است. وي هرگونه استفاده از مواد مخدر يا مصرف بيش از حد الکل را رد ميکند. سابقه خانوادگي وي شامل مرگ بدون توجيه سه خواهر و برادر وي (در سنين 3 روزگي، 1 هفتگي و 3 سالگي) و مرگ بدون توجيه پدرش در سن 44 سالگي است. هيچ کدام از آنها اتوپسي نشدهاند.
معانيه قلب بيمار نشاندهنده ريتم منظم و صداهاي S1 و S2 طبيعي همراه با S4 نرم است. در هنگام استراحت، سوفل قابل توجهي شنيده نميشود، اما با مانور والسالوا يک سوفل سيستوليک خروجي ايجاد ميشود و به شدت 6/3 ميرسد. ساير يافتههاي معاينه باليني طبيعي هستند.
نتيجه آزمايشها از جمله شمارش کامل سلولهاي خون (CBC) و الکتروليتها در محدوده طبيعي هستند. الکتروکارديوگرافي (ECG) نشاندهنده ريتم سينوسي طبيعي و بزرگي هر دو دهليز است. ECG سرپايي 24 ساعته، عليرغم حملات سرگيجه گزارش شده توسط بيمار، هيچ آريتمي دهليزي يا بطني قابل توجهي را نشان نميدهد.
1) کدام يک از موارد زير مناسبترين قدم تشخيصي بعدي است؟
الف. آزمون تيلت (Tilt) روي ميز
ب. الکتروانسفالوگرافي (EEG)
ج. اکوکارديوگرافي از روي قفسهسينه (TTE)
د. آزمون استرس با ECG در حين ورزش
ه. سونوگرافي کاروتيد
هرچند که سنکوپ نوروکارديوژنيک را ميتوان اغلب با آزمون تيلت روي ميز تشخيص داد، سنکوپ در حين فعاليت معمولا ناشي از يک واقعه وازوواگال نيست. الکتروانسفالوگرافي گزينهاي منطقي در هنگام شک به تشنج ژنراليزه به عنوان علت سنکوپ است، اما در اين مورد هيچ حرکت تشنجي يا وضعيت پستايکتال(Postictal) توسط مشاهدهکنندگان حادثه گزارش نشده است. در بيماري با سنکوپ در حين فعاليت، اکوکارديوگرافي از طريق قفسهسينه، روشي مناسب براي تشخيص است، به ويژه اگر شواهد سمعي مبني بر انسداد ديناميک مسير خروجي قلب وجود داشته باشد. آزمون استرس با ECG در حين ورزش ميتواند ميزان ايسکمي قلبي را ارزيابي کند اما با توجه به سن بيمار و فقدان عوامل خطر، بهترين اقدام بعدي براي اين بيمار نيست. سونوگرافي کاروتيد، بهترين انتخاب نيست چرا که فقدان اختلالات نورولوژيک و سن پايين بيمار، وقوع حوادث عروقي مغز را به عنوان علت سنکوپ بيمار بسيار بعيد ميسازد. شواهد افزايش ضخامت سپتوم بطني (18 ميليمتر) همراه با حرکت دريچه ميترال به سمت قدام در هنگام سيستول در اکوکارديوگرافي گزارش شد. انسداد مسير خروجي بطن چپ در هنگام استراحت گزارش شد (mmHg 36) و با مانور والسالوا تشديد گرديد (mmHg 88). اين يافتهها با تشخيص کارديوميوپاتي هيپرتروفيک انسدادي (HCM) مطابقت دارد.
2) کدام يک از موارد زير بهترين انتخاب درماني اوليه در اين بيمار است؟
الف. بتابلوکرها
ب. ديگوکسين
ج. مهارکنندههاي آنزيم تبديلکننده آنژيوتانسين (ACEi)
د. نيتراتهاي طولانياثر
ه. اسپيرينولاکتون
داروهاي اينوتروپ منفي همانند بتابلوکرها يا مسدودکنندههاي غيرديهيدروپيريديني کانال کلسيم، مناسبترين اقدام درماني اوليه خواهند بود. هم بتابلوکرها و هم مسدودکنندههاي کانال کلسيم ميتوانند گراديان انسدادي را در کارديوميوپاتي هيپرتروفيک از طريق کاهش قدرت انقباضي به واسطه کاتکولآمينها کاهش دهند. اين داروها همچنين ميزان پرشدن دياستوليک را از طريق کاهش تعداد ضربان قلب، افزايش ميدهند. ديگوکسين در اغلب بيماران مبتلا به کارديوميوپاتي هيپرتروفيک مناسب نيست چرا که اثرات عکس بتابلوکرها را دارد و به عنوان داروي اينوتروپ مثبت عمل ميکند و از طريق افزايش قدرت انقباض، باعث افزايش انسداد مسير خروجي بطن چپ ميشود. مهارکنندههاي آنزيم مبدل آنژيوتانسين، پيشبار و پسبار را کاهش ميدهند و بدين ترتيب گراديان انسدادي را در کارديوميوپاتي هيپرتروفيک افزايش ميدهند. به همين ترتيب، ديورتيکها و نيتراتهاي طولانياثر نيز پيشبار قلب را کم ميکنند که ميتواند علايم ثانويه را به انسداد مسير خروجي تشديد کند. در مقابل، بيماران مبتلا به کارديوميوپاتي هيپرتروفيک بايد از دهيدراتاسيون اجتناب ورزند.
براي اين بيمار متوپرولول تجويز شد و تا 100 ميليگرم دو بار در روز افزايش داده شد. وي همچنان دچار پرهسنکوپ و سنکوپ ميشد و علايم جديدي شامل تنگينفس فعاليتي و درد قفسه سينه هم پيدا کرد. عليرغم تغيير دوز و درمان ترکيبي با وراپاميل و سپس ديزوپيراميد، وي بهبود پيدا نکرد. اکوکارديوگرافي پيگيري، انسداد پايدار مسير خروجي بطن چپ را نشان داد و ECG سرپايي 24 ساعته هيچ شواهدي را از آريتمي نشان نداد.
3) کدام يک از درمانهاي زير، با توجه به تداوم علايم بيمار عليرغم حداکثر درمان طبي، مناسبترين گزينه است؟
الف. پيوند قلب
ب. سوزاندن سپتوم با الکل از طريق پوست
ج. شروع درمان با آميودارون
د. ميکتومي سپتوم با جراحي
ه. پيسميکر دو حفرهاي
پيوند قلب در اين مرحله انديکاسيون ندارد، اما آن را بايد در بيماران دچار مرحله انتهايي کارديوميوپاتي هيپرتروفيک که به درمان دارويي و جراحي مقاوم هستند، مدنظر قرار داد. سوزاندن سپتوم با الکل از طريق پوست شامل تزريق اتانول در شاخه پرفوراتور سپتال شريان کرونري نزولي قدامي چپ است که قسمت هيپرتروفيه را خونرساني ميکند. اين کار باعث انفارکتوس کنترل شده ميوکارد و آتروفي ميوکارد مسدود شده متعاقب آن ميشود. عوارض ناشي از اين اقدام شامل انفارکتوس قسمت غيردرگير يا انفارکتوس قسمتي بزرگتر از حد مورد نظر (در اثر تغييرات توزيع و آناتومي شريان کرونري) و همچنين وقوع نسبتا شايع بلوک کامل قلبي است. به دليل اين عوارض بالقوه و عدم پيگيري بلندمدت، سوزاندن با الکل، درمان اوليه براي کارديوميوپاتي هيپرتروفيک مقاوم به درمان طبي در نظر گرفته نميشود. آميودارون در نبود فيبريلاسيون دهليزي يا آريتميهاي بطني انديکاسيون ندارد. ميومکتومي سپتوم با جراحي روش انتخابي درمان در کارديوميوپاتي هيپرتروفيک علامتدار مقاوم به درمان طبي است. پيسميکرهاي دو حفرهاي براي کارديوميوپاتي هيپرتروفيک علامتدار مقاوم به دارو به کار ميروند، هر چند که روش انتخابي درمان نيستند و کارآيي آنها در کارآزماييهاي باليني تاييد نشده است.
4) کدام يک از موارد زير، عامل خطر عمده اثبات شده براي مرگ ناگهاني در بيماران مبتلا به کارديوميوپاتي هيپرتروفيک است؟
الف. جنس مذکر
ب. وجود سابقه مرگ ناگهاني در بستگان درجه يک
ج. فيبريلاسيون دهليزي
د. وجود جهشهاي ژني اثبات شده مرتبط با کارديوميوپاتي هيپرتروفيک
ه. نژاد اروپايي
در بيماران مبتلا به کارديوميوپاتي هيپرتروفيک، جنسيت با مرگ ناگهاني ارتباط ندارد. وجود يک خويشاوند درجه يک دچار مرگ ناگهاني، عامل خطر قابل توجهي است و بايد موجب مدنظر قرار دادن کارگذاري يک کارديوورتر- دفيبريلاتور قابل کاشت (ICD) شود. فيبريلاسيون دهليزي با شوکهاي ICD غيرمنتظرهاي همراه است اما هيچ شواهد واضحي وجود ندارد که پيشبيني کننده مرگ ناگهاني باشد. اين اميد وجود داشت که تشخيص برخي جهشهاي ژنتيکي خاص به طبقهبندي خطر کارديوميوپاتي هيپرتروفيک کمک کند. متاسفانه، وجود تفاوتهاي فنوتيپي قابل ملاحظه ميان بيماران داراي جهشهاي ژنتيکي تا به امروز، از کاربرد باليني گسترده معيارهاي طبقهبندي خطر در کارديوميوپاتي هيپرتروفيک ممانعت به عمل آورده است. هيچ ارتباط واضحي ميان نژاد و خطر مرگ ناگهاني به اثبات نرسيده است.
با توجه به حملات مکرر سنکوپ بيمار، انسداد قابل توجه مسير خروجي بطن چپ و سابقه خانوادگي مرگ ناگهاني، براي بيمار به منظور پيشگيري اوليه، ICD گذاشته شد.
5) کدام يک از گزينههاي زير، توصيه تکميلي براي اين بيمار است؟
الف. پروفيلاکسي اندوکارديت عفوني در مداخلات دندانپزشکي
ب. رژيم ورزشي شديد
ج. درمان ضدانعقادي
د. پيگيري باليني طي 3 سال
ه. غربالگري اکوکارديوگرافيک از نظر کارديوميوپاتي هيپرتروفيک در بستگان درجه اول
پروفيلاکسي اندوکارديت عفوني ديگر در بيماران مبتلا به کارديوميوپاتي هيپرتروفيک به طور روتين توصيه نميشود. بيماران مبتلا به کارديوميوپاتي هيپرتروفيک عموما از انجام ورزشهاي سنگين پرهيز داده ميشوند. درمان ضدانعقادي در غياب ساير انديکاسيونها در کارديوميوپاتي هيپرتروفيک توصيه نميشود. هر چند که فواصل پيگيري بايد براساس علايم باليني و عوامل خطر تنظيم شود، اما بيماران بايد حداقل سالي يک بار براي ارزيابي علايم و غربالگري مداوم از نظر مرگ ناگهاني ويزيت شوند. غربالگري از نظر کارديوميوپاتي هيپرتروفيک در بستگان درجه اول به شدت توصيه ميشود.
بيمار، جراحي ميومکتومي سپتوم شد و پس از عمل نيز عارضهاي پيدا نکرد. تنگينفس فعاليتي و درد قفسه سينه وي واضحا کاهش پيدا کرد و ديگر دچار سنکوپ نشد. وي همچنان تحت درمان با بتابلوکر قرار گرفت و طي پيگيري 4 ساله ديگر دچار ديسشارژ ICD نشد.
بحث
کارديوميوپاتي هيپرتروفيک بيماري ژنتيکي شايعي است که با بيش از 1000 جهش در 11 ژن همراهي دارد. اين بيماري ميتواند افراد را در همه سنين درگير کند و عمدتا به صورت اتوزومال غالب به ارث ميرسد، هر چند که جهشهاي اسپوراديک نيز گزارش شدهاند. اين بيماري ممکن است با طيف وسيعي از تظاهرات باليني بروز کند. شيوع آن 1 مورد در هر 500 نفر جمعيت است و شايعترين علت مرگ ناگهاني در افراد جوان است. پزشکان بايد با پاتوفيزيولوژي، علايم و نشانههاي بروز و ارزيابي و درمان کارديوميوپاتي هيپرتروفيک آشنا باشند. در اغلب موارد نياز به انجام بررسيهاي اوليه تشخيصي و تسهيل درمان در همراهي با متخصصان قلب خواهد بود.
کارديوميوپاتي هيپرتروفيک بيماري هتروژني است که با اختلال در ساختار ميوفيبريلها و هيپرتروفي غيرقرينه ميوکارد در سپتوم بطني و آپکس قلب مشخص ميشود. اغلب بيماران دچار انسداد در مسير خروجي بطن چپ هستند که معمولا ناشي از حرکت لتهاي دريچه ميترال در هنگام سيستول به سمت قدام است. اين امر ممکن است در هنگام استراحت ايجاد شود يا اينکه پس از تحريک ايجاد شود (تاخيري). علايم کارديوميوپاتي هيپرتروفيک ممکن است در اثر اختلال کارکرد دياستوليک، نارسايي ميترال و ايسکمي ميوکارد نيز ايجاد شود.
شک به کارديوميوپاتي هيپرتروفيک اغلب براساس علايم، يافتههاي معاينه باليني، سابقه خانوادگي مرگ ناگهاني يا هيپرتروفي بطن چپ در ECG برانگيخته ميشود. علايم که ممکن است بسته به مکانيسم زمينهاي بيماري تغيير کند، شامل تنگينفس فعاليتي، سرگيجه، پرهسنکوپ، سنکوپ، درد قفسه سينه (آنژيني يا غير آنژيني) يا تپش قلب است. معاينه باليني ممکن است نشاندهنده تقويت ايمپالس بطن چپ، سوفل سيستوليک قلبي، صداي S4، ضربان دوگانه کاروتيد و نبض شرياني قلهاي باشد.
سوفل سيستوليک در بيماران مبتلا به کارديوميوپاتي هيپرتروفيک معمولا ناشي از انسداد مسير خروجي بطن چپ يا نارسايي ميترال است. سوفل ناشي از انسداد مسير خروجي معمولا در حاشيه چپ استرنوم شنيده ميشود، کيفيت خشن دارد و ممکن است در هنگام استراحت شنيده شود يا فقط در هنگام تحريک سمع شود. مانورها در افتراق سوفل کارديوميوپاتي هيپرتروفيک انسدادي از تنگي آئورت و همچنين سوفلهاي سيستوليک خروجي خوشخيم سودمند هستند. سوفل کارديوميوپاتي هيپرتروفيک انسدادي با کاهش پيشبار يا افزايش پسبار، کاهش و با شرايط عکس افزايش مييابد. اين سوفل با تغيير وضعيت از چمباتمه زدن به ايستادن و مانور والسالوا افزايش مييابد (به دليل کاهش پيشبار در مرحله فشار) و با تغيير وضعيت از ايستادن به چمباتمه زدن يا مانور مشت کردن دست کاهش مييابد.
موارد مشکوک به کارديوميوپاتي هيپرتروفيک را بايد با اکوکارديوگرافي از طريق قفسهسينه تاييد کرد. يافتههاي مشخصه کارديوميوپاتي هيپرتروفيک شامل هيپرتروفي غيرقرينه بطن چپ و ضخامت ديواره بطن چپ بيش از 15 ميليمتر در بيماران عاري از ساير مشکلات قلبي يا سيستميک و انسداد مسير خروجي بطن چپ در سونوگرافي داپلر است. هر چند که شايعترين شکل کارديوميوپاتي هيپرتروفيک با هيپرتروفي غيرقرينه بطن چپ همراهي دارد هيپرتروفي قرينه بطن چپ نيز کارديوميوپاتي هيپرتروفيک را رد نميکند.
در بيماران بدون انسداد مسير خروجي در حالت استراحت (گراديان کمتر از 30 ميليمتر جيوه)، مانورهاي محرک همانند والسالوا، فعاليت يا تجويز آميل نيتريت بايد انجام شود. پايش 24 ساعته سرپايي با ECG بايد براي ارزيابي آريتميهاي بطني يا فوقبطني بدون علامت انجام شود. آزمونهاي تکميلي لازم براي طبقهبندي خطر شامل ECG پايه و تست ورزش هستند. تست ورزش در ارزيابي علايم، پاسخ فشار خون به فعاليت، آريتميها، ايسکمي ميوکارد و پيشآگهي سودمند است. هنگامي که آزمون ورزش همراه با اکوکارديوگرافي از طريق قفسهسينه انجام شود، در ارزيابي انسداد نهفته مسير خروجي بطن چپ مفيد خواهد بود. آزمون ژنتيکي ميتواند در تشخيص اعضاي مبتلا در خانواده و همچنين فراهم کردن اطلاعات تکميلي در مورد پيشآگهي مفيد باشد. آزمون ژنتيکي در حال حاضر به طور روتين براي تشخيص به کار برده نميشود چرا که بايد جهشهاي ژنتيکي مورد ظن متعددي بررسي شوند و ميزان نفوذ جهشهاي ژني در بيماران، متغير هستند.
سير باليني بيماران مبتلا به کارديوميوپاتي هيپرتروفيک متفاوت است و به عوامل متعددي بستگي دارد. همگروههاي اوليه بيماران مبتلا به کارديوميوپاتي هيپرتروفيک در اثر سوگرايي ارجاع، محدوديت داشتند و ميزان مرگومير سالانه آنها، 6-3 گزارش شد. در گزارشهاي جديدتر، البته ميزان مرگ حدود 1 بوده که به جمعيت معمول بزرگسال ايالات متحده شبيه است. هدف از درمان کارديوميوپاتي هيپرتروفيک شامل کاهش علايم، کاهش خطر مرگ ناگهاني، محدود کردن پيشرفت بيماري و درمان عوارض مرتبط از جمله فيبريلاسيون دهليزي يا نارسايي قلب است.
داروها، درمان اوليه براي علايم کارديوميوپاتي هيپرتروفيک هستند. بتابلوکرها، داروهاي محوري هستند و بهويژه در بهبود علايم فعاليتي موثرند. در بيماراني که با بتابلوکرها دچار عوارض جانبي قابلتوجهي ميشوند يا در آنهايي که بتابلوکرها کنتراانديکه هستند، بايد وراپاميل را مدنظر قرار داد. اثرات سودمند اين داروها ممکن است به واسطه کاهش ضربان قلب باشد (که پرشدن دياستولي را افزايش ميدهد) و نيز به واسطه اثرات اينوتروپ منفي آنها باشد (که نياز ميوکارد به اکسيژن را کاهش ميدهد و از قدرت انقباضي ميکاهد، بنابراين گراديان مسير خروجي بطن چپ را بهبود ميبخشد). در بيماران دچار علايم دايم در حين درمان با بتابلوکرها يا وراپاميل، ميتوان ديزوپيراميد را مدنظر قرار داد. البته، اين دارو به دليل عوارض جانبي آنتيکولينرژيک آن و اثرات بالقوه آريتميزا، کمتر مورد استفاده قرار ميگيرد.
ضربانسازي دوحفرهاي در کارديوميوپاتيهاي مقاوم به دارو مورد استفاده قرار گرفته است. ضربانسازي بطن راست با تاخير کوتاه دهليزي- بطني موجب انقباض غيرهمزمان بطن چپ ميشود و انسداد مسير خروجي بطن چپ را کاهش ميدهد. يک کارآزمايي شاهددار تصادفي شده دو سو کور، به جز در بيماران مسنتر از 65 سال، کاهش جزيي انسداد مسير خروجي بطن چپ و عدم بهبود کيفيت زندگي را با ضربانساز، نشان داد. عليرغم وجود دادههاي باليني متناقض، اين کار در بيماران علامتدار مبتلا به کارديوميوپاتي هيپرتروفيک مقاوم به دارو و انسداد قابل توجه مسير خروجي بطن چپ در حال استراحت يا با تحريک، همچنان توصيهاي در سطح IIb است.
 مداخلات تهاجمي در ميوکارد بطن، روش انتخابي در بيماران مبتلا به کارديوميوپاتي هيپرتروفيک مقاوم به دارو و انسداد شديد است. ميومکتومي جراحي که درمان اصلي است، موجب بهبود هميشگي علايم، افزايش ظرفيت فعاليت و بقاي بلندمدت ميشود.
مداخلات تهاجمي در ميوکارد بطن، روش انتخابي در بيماران مبتلا به کارديوميوپاتي هيپرتروفيک مقاوم به دارو و انسداد شديد است. ميومکتومي جراحي که درمان اصلي است، موجب بهبود هميشگي علايم، افزايش ظرفيت فعاليت و بقاي بلندمدت ميشود.
سوزاندن سپتوم با الکل از طريق پوست، روشي جايگزين است که در آن اتانول در شاخه پرفوراتور سپتال شريان کرونري نزولي قدامي چپ تزريق ميشود و باعث انفارکتوس کنترل شده ميوکارد ميگردد.
عوارض بالقوه اين روش شامل ايجاد زمينهاي براي آريتميهاي بطني، انفارکتوس وسيعتر از حد مطلوب، بلوک کامل قلبي نيازمند به کارگذاري ضربانساز و همچنين ايجاد نقص در سپتوم بطني است. در غياب کارآزماييهاي شاهددار تصادفيشده که اين دو روش را با يکديگر مقايسه کنند، ميومکتومي جراحي، به دليل اثربخشي اثبات شده آن در بهبود علايم و همچنين وجود دادههاي پيگيري بلندمدت که آن را به عنوان درماني قطعي با عوارض اندک نشان ميدهند، همچنان درمان ارجح است. سوزاندن با الکل در بيماران مقاوم به دارو که در معرض خطر بالاي جراحي هستند يا آنهايي که دسترسي به ميومکتومي جراحي ندارند يا آن را قبول نميکنند، روشي جايگزين است.
مرگ ناگهاني در کارديوميوپاتي هيپرتروفيک در اثر تاکيکاردي مداوم بطني يا فيبريلاسيون بطني ايجاد ميشود. اين اتفاق معمولا در بيماران جوانتر از 35 سال رخ ميدهد، هر چند که ممکن است در بيماران مسنتر نيز رخ دهد. عوامل خطر اصلي مرگ ناگهاني شامل سابقه ايست قلبي يا تاکيکاردي بطني مداوم خودبخودي، سابقه خانوادگي مرگ ناگهاني ناشي از کارديوميوپاتي هيپرتروفيک در يک خويشاوند نزديک يا در چند عضو خانواده، سنکوپ غيرمنتظره، تاکيکاردي بطني غيرمداوم، واکنش غيرطبيعي فشار خون در طي ورزش و هيپرتروفي شديد بطن چپ (ضخامت بطن چپ بيشتر از 30 ميليمتر) است. هر چند که جهشهاي ژني خاصي با افزايش خطر مرگ ناگهاني همراهي دارند، اما آزمون ژنتيکي براي طبقهبندي خطر به منظور کار گذاشتن ICD توصيه نميشود. يک عامل خطر مينور براي مرگ ناگهاني، انسداد مسير خروجي بطن چپ است.
به بيماران مبتلا به کارديوميوپاتي هيپرتروفيک توصيه ميشود که از شرکت در ورزشهاي رقابتي سنگين، ساير انواع فعاليتهاي ناگهاني و نرمشهاي ايزومتريک سيستماتيک (همانند وزنهبرداري) که ممکن است خطر مرگ ناگهاني را افزايش دهند، اجتناب ورزند. هيچ شواهدي وجود ندارد که نشان دهد تجويز پروفيلاکتيک وراپاميل، ديزوپيراميد يا بتابلوکرها، خطر مرگ ناگهاني را کاهش ميدهد. آميودارون با بهبود بقا در کارديوميوپاتي هيپرتروفيک همراه بوده است، اما مسموميت آن کاربردش را محدود ميکند.
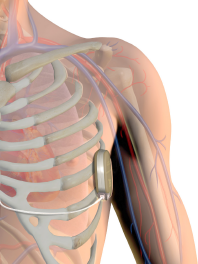
ICD، محور درمان براي پيشگيري از مرگ ناگهاني و انديکاسيون کلاس I براي پيشگيري ثانويه در بيماران داراي سابقه فيبريلاسيون بطني يا تاکيکاردي بطني با هموديناميک ناپايدار است.
انديکاسيونهاي گذاشتن ICD به عنوان پيشگيري اوليه در کارديوميوپاتي هيپرتروفيک به دليل متغير بودن ارزش اخباري مثبت هر يک از عوامل خطر، همچنان مورد مناقشه است. بدين ترتيب، انتخاب پزشک در گذاشتن ICD به عنوان پيشگيري اوليه، اهميت خود را دارد. در مجموع، گذاشتن ICD در بيماران مبتلا به کارديوميوپاتي هيپرتروفيک با حداقل يک عامل خطر ماژور، منطقي به نظر ميرسد (توصيه کلاس IIa).
فيبريلاسيون دهليزي ممکن است در 25-20 بيماران مبتلا به کارديوميوپاتي هيپرتروفيک رخ دهد. افزايش فشار دياستوليک بطن چپ و نارسايي قلبي موجب بزرگي و بازآرايي دهليز چپ و فيبريلاسيون دهليزي ميشود. فيبريلاسيون دهليزي در کارديوميوپاتي هيپرتروفيک به دليل از بين رفتن پرشدن فعال دياستوليک بطن چپ («ضربه» دهليزي) و کاهش زمان پرشدن دياستوليک، با افزايش پاسخ بطني موجب مرگومير و عوارض بيشتري ميشود. بدين ترتيب، علاوه بر کنترل ضربان و تجويز ضدانعقاد براي کاهش خطر سکته مغزي، حفظ ريتم سينوسي نيز اولويت دارد. اين کار به صورت دارويي با آميودارون و يا از طريق سوزاندن با امواج راديويي امکانپذير است. غربالگري و درمان اختلالات تنفسي حين خواب نيز در بيماران مبتلا به کارديوميوپاتي هيپرتروفيک به دليل افزايش بروز فيبريلاسيون دهليزي در اين گروه توصيه ميشود.
درک پاتوفيزيولوژي کارديوميوپاتي هيپرتروفيک در درمان عوارض شديد در بيماران مبتلا به کارديوميوپاتي هيپرتروفيک ضروري است. کاهش پيشبار و پسبار ميتواند موجب افزايش گراديان انسدادي در مسير خروجي بطن چپ و افزايش ضربان قلب شود که پرشدن دياستولي را هر چه بيشتر مختل ميکند و همه اينها در حفظ برونده قلبي در بيماران مبتلا به کارديوميوپاتي هيپرتروفيک انسدادي اهميت دارند. بنابراين بايد در مصرف ديورتيکها، وازوديلاتورها و داروهاي اينوتروپ در اين بيماران احتياط نمود.
اعضاي خانواده بيماران مبتلا به کارديوميوپاتي هيپرتروفيک بايد غربالگري شوند. مشاوره ژنتيک در تعيين الگوي وراثت و مشخص کردن نياز به آزمونهاي ژنتيکي، سودمند است. در بيماران داراي جهشهاي ژنتيکي مشخص شده، اعضاي خانواده را ميتوان از نظر جهش مورد نظر، غربالگري کرد. در صورت عدم تشخيص هيچ جهشي، اعضاي درجه يک خانواده را بايد با گرفتن شرححال و انجام معاينه باليني، گرفتن ECG 12 اشتقاقي و اکوکارديوگرافي از طريق قفسهسينه غربالگري کرد. چنين غربالگري بايد براي اعضاي 18-12 ساله خانواده، هر 18-12 ماه و براي افراد مسنتر حداقل هر 5 سال يک بار انجام شود.پيگيري بيماران مبتلا به کارديوميوپاتي هيپرتروفيک بستگي به شرايط باليني دارد. بيماران بايد حداقل سالي يک بار شرححال گرفته شده، معاينه شوند و بايد تحت پايش سرپايي 24 ساعته با ECG و اکوکارديوگرافي از طريق قفسهسينه قرار گيرند، چرا که الگوي خطر مرگ ناگهاني ممکن است به مرور زمان تغيير کند.
کارديوميوپاتي هيپرتروفيک، بيماري شايعي است که در شرايط باليني متفاوتي ديده ميشود و ممکن است با سوفل سيستولي قلب، علايم هيپرتروفي بطن چپ در ECG و وجود يک فرد دچار مرگ ناگهاني در خانواده تظاهر کند. درک پزشکان از پاتوفيزيولوژي کارديوميوپاتي هيپرتروفيک براي تسهيل تشخيص و درمان مطلوب و در عين حال اجتناب از درمانهاي بالقوه زيانبار ضرورت دارد. بيماران بايد از نظر خطر مرگ ناگهاني ردهبندي شوند و در صورت نياز براي آنها ICD گذاشته شود. درمان اوليه علايم شامل تجويز يک بتابلوکر است. ميومکتومي جراحي بايد در بيماراني مدنظر قرار گيرد که دچار انسداد قابل توجه مسير خروجي و علايم مقاوم به دارو هستند.